 Y6_Pédaitrie 20170919
Y6_Pédaitrie 20170919

Heart beri beri is the disease causes by:
A. Deficiency of thiamine
B. Deficiency of riboflavin
C. Deficiency of niacin
D. Deficiency of pyridoxine
E. Deficiency of cobalamin
Infant beri beri can be occurred when:
A. Infant did not receive B1 supplement
B. Infant was born prematurely
C. Mixed breast feeding and formula fed
D. Late to give supplementary food
E. Mother’s thiamine deficiency
High risk mother during pregnancy for infant beri beri may include:
A. Mother with poor health with depression during pregnacy
B. Mother with heavy smoke with moderate alcohol consumption during lactation
C. Mother with facial edema, persistent proteinuria and intermittent paresthesia of lips
D. Mother with peripheral edema and tender sole, intermittent paresthesia in the hands and feed during and after pregnancy without subjective or clinical evidence of neurological deficit
E. Mother did not eat any red meat and green vegetable during pregnancy and lactation
Wet beri beri is the disease mainly affects:
A. Nervous system
B. Digestive system
C. Urinary system
D. Heart and circulation
E. Lymphatic system
The respiratory distress in heart beri beri, auscultation usually heard:
A. Crackle
B. Wheezing
C. Clear lung sound
D. Coarse lung sound
E. Mixed crackle and wheeze
Chest X-ray in heart beri beri showed:
A. Normal heart size
B. Decrease heart size
C. Increase heart size
D. Pericardic effusion
E. Pleural effusion
The most rapid and the best diagnostic test for beri beri in urgent situation is:
A. Check thiamin in blood and give oral thiamin
B. Check blood lactate and pyruvate and give IM thiamin
C. Check erythrocyte transketolase (ETK) activity test and give IV thiamin
D. Observing clinical response to administration of IV thiamin
E. Response promptly to administration of intra-cardiac thiamin
The dose of thiamin to treat heart beri beri in the day1 is:
A. Thiamin around 25mg/day
B. Thiamin around 50mg/day
C. Thiamin around 75mg/day
D. Thiamin around 100mg/day
E. Thiamin around 125mg/day
After resuscitation the breast-fed infant with heart beri beri, during day 2 of treatment should continue thiamin:
A. Thiamin 100mg/day PO for 1 month to mother
B. Thiamin 100mg/day PO for 1 month to baby
C. Thiamin 100mg/day PO for 1 month to both mother and baby
D. Thiamin 50mg/day PO for 1 month to mother
E. Thiamin 50mg/day PO for 1 month to baby
During pregnancy and breast feeding mother, thiamin should be given every day at the dose:
A. 0.5mg/day
B. 1mg/day
C. 1.5mg/day
D. 2mg/day
E. 2.5mg/day
Parmi les espèces de serpents suivants, lequel est responsable d’hématotoxicité?
A. Malayan pit viper
B. Malayan krait
C. Monocellate cobra
D. Endo-chinese spitting cobra
E. Banded krait
Parmi les espèces de serpents suivants, lequel est responsable à la fois d’ hématotoxicité et de neurotoxicité?
A. White-lipped pit viper
B. Roussel’s viper
C. Vogel pit viper
D. Big-eyed pit viper
E. Malayan pit viper
Quelle mesure de prévention suivante la plus appropriée au premier secours aurait permis d’éviter la progression systémique rapide de venin?
A. Incision-aspiration
B. Garrot
C. Bandage d’immobilisation compressif
D. Traitement traditionnel
E. Scarifications
Quel signe est le plus suggestif d’une morsure de serpent?
A. Phlyctène local
B. Douleur locale
C. Oedème local
D. Nécrose locale
E. Deux points de reptiles
Quelles manifestations cliniques suivantes sont les plus en faveur d’une envenimation systémique par morsure de serpent?
A. Signes non spécifiques avec coagulopathie ou neurotoxicité
B. Douleur vive avec gonflement rapide du membre mordu
C. Gangrène du membre mordu
D. Syndrome de compartiment
E. Phlyctènes multiples
Un petit garçon de 9 ans est admis aux urgences pour morsure de serpent à la main gauche depuis quelques heures. Après l’accident, il se plaint de ptose palpébrale, difficulté respiratoire et faiblesse des membres. Une nécrose cutanée avec œdème douloureux localisée sur le dos de la main. Parmi les espèces de serpents suivants, lequel est le plus probablement responsable de ce tableau?
A. Sea-snake (serpent de mer)
B. King cobra
C. Monocellate Cobra ou Endo-Chinese Spitting cobra
D. Les Kraits
E. Roussel’ s viper
Une petite fille de 6ans est admise aux urgences pour morsure de serpent vert (Green pit viper) à la main droite depuis un jour. A l’examen physique, l’œdème plus ou moins douloureux est limité à la main atteinte avec deux points de reptiles sans manifestations cliniques générales. Le test de 20’WBCT est négatif, Temps de prothrombine et Temps de thromboplastinogène partiel et taux de plaquettes sont normaux. Quelle prescription suivante est la plus appropriée?
A. Analgésique avec Antiseptique local
B. Antibiotique avec corticoïde oral
C. Hémato polyvalent Antivenimeux IV
D. PIV de sérum avec Antibiotique parentéral
E. Hémostatique préventive
Quelle indication d’Antivenimeux est la plus appropriée parmi ces critères cliniques?
A. Morsure de serpent avec envenimation systémique ou locale avec gonflement rapide plus d’une moitié par rapport au membre sain
B. Toutes les morsures de serpent
C. Morsure sèche de serpent venimeux
D. Morsure de serpent hématotoxique ou neurotoxique trainante il y a plusieurs semaines
E. Crachement de venin aux yeux
Une fille de 15ans est admise aux urgences pour morsure de Malayan pit viper au pied gauche depuis deux jours avec lésions cutanées saignantes, plusieurs phlyctènes, œdème loco-régional, purpuras pétéchiales, taches ecchymotiques multiples, gingivorragie et anémie sévère. Lequel des traitements suivants doit être administré en première urgence?
A. Hémato polyvalent Antivenimeux IV
B. Transfusion sanguine
C. Antibiotique parentéral
D. Hémostatique
E. Pansement compressif du membre atteint
Un garçon de 11ans est admis aux urgences pour morsure de Malayan pit viper au pied droit depuis un jour avec lésions cutanées , plusieurs phlyctènes, oedème loco-régional douloureux. Quelle prescription d’examen complémentaire est l’étape suivante la plus appropriée dans la démarche diagnostique d’envenimation systémique?
A. 20’WBCT, PT, PTT, taux de plaquette, dosage de fibrine et de produit de dégradation de fibrine
B. Ionogramme
C. Urée-créatinémie
D. Créatine-kinase
E. Formule leucocytaire
Un patient victime de morsure de serpent est traité d’ Antivenimeux et présente des signes allergiques tels que fièvre avec frisson, urticaire généralisé prurigineux sans perturbation hémodynamique et respiratoire. Quelle prescription suivante est la plus appropriée?
A. Adrénaline IM
B. Remplissage vasculaire
C. Stop d’Antivenimeux provisoire, donner Antihistaminique et/ou Corticoïde puis redonner l’Antivenimeux après la disparition de symptômes allergiques
D. Stop d’Antivenimeux définitif et traitement symptomatique
E. Continuer l’Antivenimeux et traitement symptomatique
Comment définir un coma?
A. L'abolition de la conscience et de la vigilance en réponse aux stimulations
B. La perte de conscience brutale et brève
C. Le trouble de la conscience, durant lequel la capacité de vigilance est diminuée
D. L’endormi profond
E. L’état de sommeil profond et prolongé
Une fille de 12 ans est admise aux urgences pour état comateux. A l’interrogatoire révèle céphalée intense et vomissements répétés suivis de convulsions généralisées et tombée par terre quelques heures avant son admission. Elle a été administrée de médicaments oraux et injectables mal connus pendant quelques jours pour maux de tête. A l’ examen physique on trouve des purpuras pétéchiales et ecchymotiques diffus sur la peau et le taux de plaquettes est très bas à 26 000/mm3. Quel diagnostic est le plus probable?
A. Hémorragie cérébrale spontanée
B. Coma toxique
C. Coma traumatique
D. Coma infectieux
E. Coma métabolique
Une fillette de 10ans est admise aux urgences pour fièvre avec état comateux. Elle a eu une céphalée tenace suivie de nausée et parfois vomissements depuis deux semaines. Juste un jour avant son admission elle tombe comateuse. A l’examen physique on trouve une adénopathie cervicale, LCR: 180 éléments à prédominance mononucléaire avec protéinorrachie: 2.01g/l, glucorrachie: 0.8 mmol/l et glycémie à jeûn:4.6mmol/l. L’Imagerie par resonance magnétique (IRM) du cerveau révèle un œdème cérébral avec des infarcissements du cortex cérébral diffus fronto- pariéto-temporal, de la base et du capsule interne gauche et hydrocéphalie à haute pression. Quel diagnostic étiologique est le plus probable?
A. Méningites tuberculeuses
B. Méningites virales
C. Méningites bactériennes
D. Encéphalites aiguës
E. Méningites fungiques
Un garçon de 11 ans est admis aux urgences pour traumatisme crânien par accident de moto. A l’examen physique, aucune communication, Les stimulations nociceptives intenses donnent des réponses inadaptées, le clignement à la menace est aboli, les réflexes ostéo-tendineux, cornéens et photomoteurs sont conservés, et pas de troubles végétatifs notables. Quelle est la profondeur du coma?
A. Obnubilation ou stupeur
B. Coma léger ou coma vigile
C. Coma confirmé
D. Coma profond
E. Coma dépassé
Un petit garçon de 10 ans est admis aux urgences pour traumatisme du crâne et de la face avec épistaxis, otorragie en coma et détresse respiratoire par accident entre moto et voiture. Quel geste urgent est le plus approprié?
A. Scanner du crâne
B. Radiographie du thorax
C. Libération des voies respiratoires et/ou Intubation-Ventilation assistée
D. Voie d’ abord veineuse
E. Transfusion sanguine
Un garçon de 10 ans est admis aux urgences pour coma post-traumatisme crânien par accident de moto. Quelle prescription d’examen complémentaire est l’étape suivante la plus appropriée?
A. Radiographie du crâne de face et profile
B. Scanner du crâne
C. Ponction lombaire
D. Test de glycémie
E. Temps de coagulation
Un fille de 14 ans est admise aux urgences pour coma avec respiration de Kusmaul et déshydrations modérée. A l’interrogatoire elle a présenté un syndrome polyuro-polydypsique depuis quelques jours. L’auscultation du poumon ne révèle pas d’anomalies. Quelle prescription d’examen complémentaire est l’étape suivante la plus appropriée?
A. Radiographie du crâne de face et profile
B. Scanner cérébral
C. Ponction lombaire
D. Test de glycémie, gaz du sang
E. Temps de coagulation
Un petit garçon de 6ans est admis aux urgences pour coma traumatique par accident de moto. Le scanner du crâne révèle un hématome sous-dural d’épaisseur à 15mm en région pariétale gauche avec effet de masse. Quelle prescription suivante est la plus appropriée?
A. Perfusion de sérum normo-saline
B. Traitement de l’œdème cérébral
C. Antibiothérapie de couverture
D. Antalgique majeur
E. Trépanation-drainage
Un garçon de 13 ans est admis aux urgences pour coma post-traumatisme crânien par accident de circulation entre moto et voiture. L’enfant a été intubé-ventilé à cause de coma profond avec respiration irrégulière depuis quelques jours. Quelle complication suivante est immédiatement la plus inqiétante?
A. Complication respiratoire
B. Complication orthopédique
C. Malnutrition
D. Etat neuro-végétatif persistant
E. Infection urinaire
Le prognostic d’un coma depend de sa cause. Une d’ entre elles suivantes est associée à un prognostic médiocre. Laquelle?
A. Post-anoxie cérébrale
B. Post-traumatisme crânien
C. Trouble métabolique
D. Intoxication médicamenteuse
E. Ingestion de produit toxique
La capacité résiduelle fonctionnelle est mieux caractérisée comme:
A. Le volume de gaz présente dans le poumon quand un patient exhale autant que possible
B. Le volume de gaz présente dans le poumon après qu’un patient prend dans un volume courant normal
C. Le volume maximal de gaz qu’ un patient peut exhale débutant de volume pulmonaire expiratoire terminal normal
D. Le volume de gaz présente dans le poumon quand les muscles respiratoires sont totalement relâchés
E. Le volume de gaz qu’ un patient peut inhaler à partir de point inspiratoire terminal de volume courant à la capacité pulmonaire totale
Quel est le mécanisme physiopathologique de l’œdème pulmonaire en cas de brûlures graves ou malnutrition grave?
A. Altération de la barrière alvéolo-capillaire avec accumulation de liquide riche en protéine dans l’alvéole et interstitium.
B. Hypopressions osmotiques des colloïdes plasmatiques intravasculaires
C. Exagération de pression hydrostatique transmurale vasculaire pulmonaire
D. Hyperperméabilité des membranes alvéolo-capillaires probablement par médiateurs chimiques comme Prostaglandines, Histamine et Bradykinin
E. Lésions de la vasculature et du parenchyme pulmonaire
Un garçon de 10 ans est admis aux urgences pour détresse respiratoire aiguë. Il a eu depuis une semaine un œdème discret débutant de la face avec oligurie. Il a été traité de PIV de sérum 500ml/jour, injections et médicament oraux pour quelques derniers jours. A l’examen clinique: HTA:130/90mmHg, Pouls: 120/mn, râles crépitant aux deux poumons et la radiographie du poumon révèlent un œdème aigu du poumon. L’échographie du cœur montre une dilatation du ventricule gauche congestive et à l’examen urinaire il présente une hématurie microscopique et protéinurie minime. Quelle est la cause la plus probable de cet œdème aigu du poumon?
A. Glomérulonéphrite aiguë
B. Cardiopathie hypertensive
C. Syndrome néphrotique
D. Pneumopathie infectieuse
E. Surcharge hydrique iatrogène
Rales crépitant à l’auscultation du poumon indiquent:
A. Soit œdème pulmonaire soit pneumonie soit maladie interstitielle du poumon
B. Hypersécrétions dans les bronches
C. Bronchiolites aiguës
D. Laryngo-trachéo-bronchites
E. Bronchites chroniques
Une fillette de 14 ans est admise aux urgences pour détresse respiratoire aiguë. C’était un cas connu de maladie mitrale mal suivie. Pour dépister un œdème aigu du poumon, quelle est la démarche la plus appropriée?
A. Un examen clinique et radiologique
B. Un examen clinique et biologique
C. Un examen clinique et échographique du cœur
D. Un examen clinique et scanner du poumon
E. Un examen clinique et Imagerie par résonance magnétique (IRM) du poumon
Un garçon de 12 ans est admis aux urgences pour détresse respiratoire aiguë. A l’interrogatoire il a eu depuis une semaine un œdème discret débutant de la face avec oligurie. Juste un jour avant son arrivée, il présente une toux avec expectoration mousseuse striée de sang et dyspnée importante. Quelle prescription d’ examen complémentaire est l’étape suivante la plus appropriée?
A. ECG
B. Gaz du sang
C. Radiographie pulmonaire standard
D. Examen chimique et cytologique des urines
E. Echographie cardiaque
Devant une détresse respiratoire aiguë avec hypoxie sévère d’un œdème pulmonaire cardiogénique. Quel geste est le plus urgent à faire immédiatement?
A. Oxygénation par masque et mise en position demi-assise
B. Ventilation assistée sous oxygénation
C. Echographie cardiaque
D. Saignement
E. Radiographie du thorax
Quel est le principe de traitement de l’ œdème pulmonaire d’origine cardiogénique?
A. Diminuer les pressions de la petite circulation avec réduction de la postcharge ventriculaire gauche et renforcement de contraction cardiaque
B. Digitallo-diurétique avec Restriction hydrique
C. Digitallo-diurétique avec Saignement
D. Digitallo-diurétique avec Mise en pression positive de respiration terminale
E. Digitallo-diurétique avec Oxygénation à débit élevée
Quelle association de critères cliniques définit une évolution défavorable d’un œdème aigu du poumon?
A. Dyspnée importante, cyanose, tachycardie
B. Absence d’orthopnée, cyanose, bradycardie
C. Dyspnée intense avec agitation anxieuse et sueurs
D. Dyspnée intense avec expectoration mousseuse sanglante
E. Dyspnée intense avec trouble de conscience
Quel est le premier signe de réponse immédiate au traitement?
A. Diurèse abondante
B. Dyspnée disparaît
C. Toux se tarit
D. Cyanose disparaît
E. Recoloration
Pourqoi dans la communication interventriculaire le shunt est gauche-droite ?(QRU)
A. Parceque la résistance pulmonaire est plus base que la résistance systémique
B. Parceque la résistance pulmonaire est plus élevé que la résistance systémique
C. Parceque la résistance pulmonaire est égale que la résistance systémique
D. Parceque la pression systémique est plus élevé que la pression pulmonaire
E. Parceque la pression systémique est égale que la pression pulmonaire
Quel est le siège habituel de la communication interventriculaire dans le sydrome de Laubry-Pezzi ?(QRU)
A. Le septum musculaire trabéculé
B. Le septum d’ admission
C. Le septum infundibulaire
D. Le septum membraneux
E. Le septum primum
Une jeune fille de 11 ans consulte pour une dyspnée déffort progressivement croissante. A l’examen, vous noter une hyperpulsatilité, une pression artérielle à 135/35 mmHg, l’auscultation note un soufflé systolique 4/6ème rude sur l’ensemble du précordium associé à un soufflé diastolique 3/6 ème au foyer aortique. Quel est votre diagnostic ?
A. Syndrome de Laubry-Pezzi
B. Communication interventriculaire
C. Communication interauriculaire
D. Sténose valvulaire pulmonaire
E. Sténose valvulaire aortique.
Nourrisson 9 mois, pesant 9 Kg (poids de naissance :2,8 Kg) découvert le diagnostic une CIV à la période néonatale. Il vient à notre consultation le 28 jan 2014, TA : 75/45 mmHg A l’échocardiographie : VG : pas dilaté, bonne fonction, CIV trabéculé de diamèter environ 3,5 mm, le gradient VG-VD : 66 mmHg. Quel est votre conduite à tenir ?(QRU)
A. Chirurgie à l’âge 1ans
B. Rien à faire
C. Cerclage AP
D. Traitement médical
E. Chirurgie
Un nourrisson âgé de 6 mois, pesant 7 Kg (poids de naissance : 3Kg), à l’examen le médecin a trouvé un souffle systolique 3/6, parasternal gauche, irradié en rayon de roux. Quel est l’examen complémentaire le plus important?(QRU)
A. L’échocardiographie transthoracique
B. L’électrocardiogramme
C. L’hémogramme
D. La radiographie thoracique.
E. Cathétérisme cardiaque.
Quel est la fréquence des cardiopathies congénitales dans la trisomy?(QRU)
A. 50%
B. 40%
C. 30%
D. 20%
C. 10%
Dans une communication inter-ventriculaire a haut debit, quel est l’interêt de la transfusion sanguine ou de l’administration d’erythropoietine en cas de signes de congestion cardiaque ?
A. Augmenter la viscosité sanguine et les résistances vasculaires pulmonaires selon la loi de Poiseuille.
B. Diminuer la viscosité sanguine et les resistances vasculaires pulmonaire selon la loi de Poiseuille.
C. Augmenter le taux d’hémoglobine et les résistances vasculaires pulmonaires selon la loi de Poiseuille.
D. Augmenter le taux de ferritine et les résistances vasculaires pulmonaires selon la loi de Poiseuille.
E. Diminuer les résistances vasculaires pulmonaires selon la loi de Poiseuille
Parmi les propositions suivantes, quel est l’antibiotique qui n’est jamais utilisé pour traiter une infection Mycobacterium tuberculosis ?
A. Ciprofloxacine.
B. Isoniazide.
C. Pyrazynamide.
D. Streptomycine.
E. Rifampicine.
Dans la liste suivante, quel est l'antibiotique le plus approprié pour traiter une méningite néonatale, Listeria monocytogènes?
A. Ampicilline.
B. Ceftriaxone.
C. Cefotaxime.
D. Erythromycine.
E. Clindamycine.
Concernant l’antibiothérapie dans les infections urinaires :
A. La résistance d’E. coli à l’amoxicilline est inférieur à 10 %.
B. L’amoxicilline peut être utilisé en traitement probabiliste d’une prostatite aiguë.
C. Il faut adapter le traitement à l’antibiogramme en choisissant l’antibiotique de spectre le plus étroit.
D. Le traitement de la pyélonéphrite aiguë est de 21 jours minimum.
E. L’Ofloxacine est le meilleur.
Parmi lesquels sauf une, les antibiotiques peuvent agir sur les bactéries par l'inhibition de :
A. La paroi bactérienne.
B. La membrane cytoplasmique.
C. La synthèse protéique.
D. La synthèse de L'ADN.
E. La synthèse de L'ARN.
Les antibiotiques sont efficaces sur :
A. Les levures.
B. Les bactéries.
C. Les virus.+d. Les moisissures.
E. Les parasites.
Parmi lesquels sauf un, on choisit l'antibiothérapie curative suivant :
A. Le site infectieux.
B. Les bactéries.
C. Le nombre de bactéries détectées.
D. Le terrain (patient).
E. Épidémiologie locale.
Parmi lesquels sauf une, l'antibiogramme nécessite :
A. Une résistance à l'antibiotique.
B. Un prélèvement biologique (hémoculture, pus, biopsie…).
C. L'isolement de la bactérie.
D. Permet de définir les AB vis à vis desquels la souche bactérienne isolée est sensible.
E. Permet de guider la prescription et de surveiller la survenue et l'évolution des résistances acquises.
Parmi lesquels sauf une, Les antibiotiques sont surtout responsables d'effets indésirables tels que :
A. Manifestations cutanées (éruption cutanée, entre autres…).
B. Photosensibilité.
C. Anaphylaxie.
D. Destruction hépatique.
E. Toxicité auditive et rénale.
Parmi lesquels sauf un, l’association des antibiotiques permet: La synergie.
A. D'élargir le spectre antibiotique.
B. De diminuer le risque d'acquisition de résistance.
C. De diminuer rapidement l'inoculum bactérien (pénétration dans l'organisme de bactérie, virus… ou de toxines bactériennes).
D. Le traitement préventif.
Quelle est la cause principale d’apparition de la résistance des bactéries aux antibiotiques ?
A. L’utilisation massive et répétée en santé humaine et animale.
B. L’utilisation des antibiotiques au sein des hôpitaux.
C. La mauvaise hygiène de certaines populations.
D. Le caractère unicellulaire des bactéries.
E. L’association des antibiotiques.
Les examens suivants sont necessaires dans les suivis d’un goitre sauf un, lequel
A. L´échographie du corps thyroïdien (nombre et l’aspect des nodules (solides ou liquides).
B. Le dosage des hormones thyroïdiens:T3, T4, TSH.
C. La scintigraphie à l’iode 123, au technétium.
D. Le dosage de calcium dans le sang, ionogramme et hémogramme.
E. Le dogase des anticorps antithyroperoxidase et antirécepteur TSH (pour le diagnostic de thyroïdite et de maladie de Basedow).
Le diagnostic de l’hyperthyroïdie :
A. Absence des signes thyréotoxicoses.
B. Absence des modifications biologiques.
C. T3 levée, T4 levée, TSH diminuée avec présence des signes thyréotoxicoses.
D. T3 , T4 , TSH normale.
E. Diminution seule de la TSH.
Quel anticorps est habituellement présent en cas de maladie de Basedow ?
A. Anticorps anti-récepteur de la TSH.
B. Anticorps antithyroperoxydase.
C. Anticorps antimuscle lisse.
D. Anticorps antithyroglobuline.
E. ANCA
Dans quelles circonstances une TSH basse avec une FT4 normale peut-elle être observée?
A. En cas de traitement récent d’une hyperthyroïdie.
B. En fin de grossesse.
C. En cas d’insuffisance thyréotrope.
D. En cas de traitement par L- thyroxine.
E. En cas de stress intense.
Maladie de Basedow est :
A. Une pathologie infectieuse qui a des symptômes non précises.
B. une thyroïdite de Hashimoto.
C. hyperthyroïdie auto-immune.
D. d’origine carence d’iode.
E. liées à une atteinte hypothalamo hypophysaire.
Euthyroïdie est définie par :
A. Absence de rechute au moins de 1 an après l’arrêt du traitement.
B. La repris de la thyrotoxicose clinique et biologique après l’arrêt du traitement.
C. La normalisation des concentrations sériques des hormones thyroïdiennes.
D. La rémission plus de 2,5 ans.
E. hyperthyroïdie avec un goitre homogène avec ou sans signes de thyréotoxicose.
Dans les complications d’un goiter, les affirmations suivantes sont vraies sauf une seule , laquel ?
A. Troubles par compression des organes voisins.
B. hémorragies interstitielles.
C. hyperthyroïdie (par adénome toxique).
D. l'hypocalcémie.
E. dégénérescence maligne (dans 5-15% des goitres nodulaires).
Which age groups of children are more predisposed to protein energy malnutrition (kwashiorkor)?
A. Under one year
B. All under five
C. Children 2-3 years old
D. Children 4-5 years
E. None
What are the different risk factors involved for the development of protein energy malnutrition?
A. Low socioeconomic conditions
B. Ignorance of parents about the importance of child nutrition
C. Infections like measles, Pertusis, diarrhea
D. Child abuse (Neglect)
E. All of the above
How common is the problem of protein energy malnutrition?
A. Severe forms of malnutrition are frequent in the order of 5-10% in developing countries
B. The prevalence of mild and moderate forms Protein energy Malnutrition range from 20-40%
C. Stunting is the more common form of malnutrition than wasting in most developing countries including Ethiopia
D. Wasting follows seasonal shortage of food
E. All are correct
Why is weaning time usually the period for the syndrome of protein energy malnutrition to set in?
A. Ceasing or reduction of breast-feeding
B. Improper weaning practices like introduction of supplementary foods abruptly
C. Use of bottle-feeding with diluted and dirty formula predisposing the child to infection
D. All
E. None
What are the basic causes of protein –energy malnutrition?
A. Drought
B. Social inequality
C. War
D. All of the above
E. None
Which of the following is a false statement?
A. Protein energy malnutrition is associated with diarrhea
B. Immunization can prevent malnutrition
C. Marasmus is one of the problems of our society
D. Malnutrition is non-preventable communicable disease
E. A and D
What sanitary measures should be taken to prevent PEM?
A. Provision of safe and adequate food
B. Sources of water should be protected
C. Personal and environmental hygiene should be maintained
D. All of the above
E. None of the above
In the clinical work up of protein energy malnutrition, what laboratory investigations can be done in a routine laboratory setup?
A. Hemoglobin determination
B. Stained red blood cell morphology assessment
C. Serum albumin determination
D. Differential leukocyte count
E. All of the above
What is the importance of hemoglobin determination in the assessment of protein energy malnutrition?
A. To diagnose anemia
B. To diagnose polycythemia
C. To assess the presence of abnormal red blood cell morphology
D. None of the above
What is the importance of studying stained red cell morphology in the assessment of protein energy malnutrition?
A. To assess nutritional anemia
B. It enables the classification of anemia
C. To diagnose iron deficiency anemia
D. All of the above
What is the importance of serum albumin determination in the assessment of protein energy malnutrition?
A. To diagnose hypo-albunemia
B. To assess protein malabsorbtion
C. To diagnose hyper-albuminemia
D. A and B
What is the importance of differential leukocyte count (particularly lymphocyte count) in the assessment of protein energy malnutrition?
A. To diagnose the presence of infections
B. To determine the relative lymphocyte count as an indicator of viral infection in protein energy malnutrition
C. To see the presence of atypical lymphocytes
D. All of the above
What pathogens contribute indirectly to the development of protein energy malnutrition?
A. Viruses
B. Bacteria
C. Parasites
D. All of the above
The basic objective of managing a child with protein energy malnutrition is the following except one:
A. Treating superimposed infections
B. Correction of specific nutrient deficiencies
C. Managing complications
D. Provision of immunization (measles)
One of the advantages of providing small frequent feeds in the acute phase of dietary management of PEM is:
A. It increases appetite; therefore, the child could strive to gain weight at earliest time
B. It reduces the risk of infection
C. It minimizes the risk of vomiting, hypoglycemia and hypothermia
D. None of the above
The objective of the rehabilitation phase in dietary management of PEM is
A. To decrease the risk of vomiting, diarrhea and hypothermia
B. To increase and promote a rapid rate of catch up growth through administration of high energy and protein
C. To avoid unnecessarily prolonged hospital stay so as to prevent cross infection
D. To promote the participation of mothers/care givers in the dietary management process.
L’invagination intestinale aigue est particulièrement fréquente chez les nourrissons classiquement entre :
A. 2 à 6 mois
B. 6 à 12 mois
C. 12 à 15 mois
D. 15 à 18 mois
E. 18 à 24 mois
La triade symptomatique d ’appel de l’invagination intestinale aigue est :
A. Vomissement + refuse de tétée + selles sanglantes
B. Douleur abdominale + refuse de tétée + ballonnement abdominal
C. Douleur abdominale + vomissements+ selles sanglantes
D. Douleur abdominale + Vomissement sanglant + constipation
E. Vomissement + Ballonnement abdominal + constipation
En cas de l’invagination intestinale aigue, le retard de diagnostic et de traitement peuvent avoir des consequences graves :
A. Péritonite localisée et pneumopéritoine
B. Hémorragie digestive abondante
C. Vomissement et refus d’alimentation
D. Nécrose intestinale et perforation
E. Ballonnement abdominal important
En l’absence d’échographie , quel examen complémentaire demandez –vous pour diagnostiquer invagination intestinale aigue ?
A. TDM de l’abdomen
B. Lavement opaque
C. IRM de l’abdomen
D. Recto-coloscopie
E. Abdomen sans préparation
Dans l’invagination intestinale aigue, l’évagination manuelle (opération) doit être effectuée sans tarder en cas :
A. Vomissement répété avec déshydratation sévère
B. Présence de boudin à la palpation de l’abdomen
C. Le doigtier revient souillé de sang à la toucher rectale
D. Perforation intestinale et péritonite généralisée
E. Présence des facteurs de risque associés
Un nourrisson masculin âgé de 8 mois est hospitalisé pour la rectorragie avec crie paroxystique intense, de durée quelque minutes et disparition brutale avec intervalle libre associé avec vomissement depuis 6 heurs. A la palpation de l’abdomen, on trouve une "Tumeur" ovoïde, élastique, peu mobile à l’hypochondre droit. La rectorragie est provoquée par :
A. Perforation de l’ intestin grêle
B. Entérocolite ulcéro nécrosante
C. Congestion de la muqueuse intestinale
D. Diverticulite de Meckel
E. Adénolymphites mésentériques
Un nourrisson masculin âgé de 8 mois est hospitalisé pour la rectorragie avec crie paroxystique intense, de durée quelque minutes et disparition brutale avec intervalle libre associé avec vomissement depuis 6 heurs. A la palpation de l’abdomen, on trouve une "Tumeur" ovoïde, élastique, peu mobile à l’hypochondre droit. Indiquer le diagnostic que vous posez :
A. Intoxication alimentaire
B. Entérocolite hémorragique
C. Adénolymphite mésentérique
D. Sténose hypertrophique du pylore
E. Invagination intestinale aigue
Un nourrisson masculin âgé de 8 mois est hospitalisé pour la rectorragie avec crie paroxystique intense, de durée quelque minutes et disparition brutale avec intervalle libre associé avec vomissement depuis 6 heurs. A la palpation de l’abdomen, on trouve une "Tumeur" ovoïde, élastique, peu mobile à l’hypochondre droit. Le maître examen complémentaire pour confirmer le diagnostic est :
A. Numération de la formule sanguine
B. La fibroscopie oesophago-gastro-duodénale
C. La radiographie de l’abdomen sans préparation
D. L’échographie de l’abdomen
E. Tomodensitométrie de l’abdomen
Un nourrisson masculin âgé de 8 mois est hospitalisé pour la rectorragie avec crie paroxystique intense, de durée quelque minutes et disparition brutale avec intervalle libre associé avec vomissement depuis 6 heurs. A la palpation de l’abdomen, on trouve une "Tumeur" ovoïde, élastique, peu mobile à l’hypochondre droit. Après la confirmation de diagnostic, indiquer votre moyen thérapeutique qui est rapide, non invasive et peu coûteux:
A. Réduction hydrostatique
B. Réduction pneumatique
C. Mise le sonde nasogastrique
D. Traitement anti-inflammatoire
E. Laparotomie avec reduction manuelle
Un nourrisson masculin âgé de 8 mois est hospitalisé pour la rectorragie avec crie paroxystique intense, de durée quelque minutes et disparition brutale avec intervalle libre associé avec vomissement depuis 6 heurs. A la palpation de l’abdomen, on trouve une "Tumeur" ovoïde, élastique, peu mobile à l’hypochondre droit. Si le diagnostic est retardé et cliché de l’ASP ci-dessous vous devez penser à :
A. Iléus paralytique
B. Perforation intestinale
C. Sténose duodénale
D. Occlusion intestinale
E. Hémopéritoine
Concernant le mécanisme physiopathologique de la fièvre, indiquez la proposition exacte sur l’effet bénéfique?
A. Inhiber la croissance bactérienne et la production de toxines ; et activer la réponse inflammatoire
B. Inhiber la croissance bactérienne et la production de toxines ; et activer la réponse immunitaire
C. Inhiber la croissance bactérienne et le métabolisme basal ; et activer la réponse inflammatoire
D. Inhiber la croissance bactérienne et la production de l’Anticorps ; et activer la réponse inflammatoire
E. Inhiber la croissance bactérienne et la production de toxines ; et activer le macrophage
Concernant le mécanisme physiopathologique de la fièvre, indiquez la proposition exacte sur l’effet néfaste?
A. Un dommage cérébral si T° > 39.7°C, une convulsion fébrile et une déshydratation
B. Un dommage cérébral si T° > 40.7C, une convulsion fébrile et une déshydratation
C. Un dommage cérébral si T° > 47°C, une convulsion fébrile et une déshydratation
D. Un dommage cérébral si T° > 40.5°C, une convulsion fébrile et une déshydratation
E. Un dommage cérébral si T° > 40.0°C, une convulsion fébrile et une déshydratation
A l’interrogatoire, quelle information est la plus en faveur d’une bonne tolérance de la fièvre chez l’enfant ?
A. Un faciès vultueux, une conscience normale, des cris vigoureux, des téguments érythrosiques et le temps de recoloration immédiat
B. Un faciès pâle, une conscience normale, des cris vigoureux, des téguments érythrosiques et le temps de recoloration immédiat
C. Un faciès vultueux, une somnolence, des cris vigoureux, des téguments érythrosiques et le temps de recoloration immédiat
D. Un faciès vultueux, une conscience normale, une geignard, des téguments érythrosiques et le temps de recoloration immédiat
E. Une cyanose péribuccale, une conscience normale, des cris vigoureux, des téguments érythrosiques et le temps de recoloration immédiat
A l’interrogatoire, quelle information est la plus en faveur d’une mauvaise tolérance de la fièvre chez l’enfant ?
A. Un faciès pâle ou grise, une somnolence, des cris plaintifs ou geignard, des marbrures ou refroidissements des extrémités et allongement de temps de recoloration plus de 3 secondes
B. Un faciès pâle ou grise, une somnolence, des cris vigoureux, des marbrures ou refroidissements des extrémités et allongement de temps de recoloration plus de 3 secondes
C. Un faciès pâle ou grise, une somnolence, des cris plaintif ou geignard, des extrémités chauds et allongement de temps de recoloration plus de 3 secondes
D. Un faciès pâle ou grise, une somnolence, des crise plaintifs ou geignard, des marbrures ou refroidissements des extrémités et de temps de recoloration immédiat
E. Un faciès pâle ou grise, une somnolence, une crise plaintifs ou geignard, des téguments érythrosiques et allongement de temps de recoloration plus de 3 secondes
Quelle est la complication qui menace le pronostic vital de la fièvre aigue chez l’enfant?
A. Dommage cérébral si T° > 47°C
B. Convulsion fébrile
C. Déshydratation
D. Inconfort variable,
E. Délire occasionnel
Quelle association de critères cliniques (Score de gravité clinique de Yale) définit une Infection Sévère chez l’enfant?
A. Score de Yale < 10
B. Score de Yale > 10
C. Score de Yale > 16
D. Score de Yale < 16
E. Score de Yale 10 - 16
Quel examen complémentaire spécifique recommandé pour le nourrisson < 1 mois� ?
A. NFS, CRP, ECBU, hémoculture, PL, RxP
B. NFS, CRP, ECBU, hémoculture et PL si suspicion une méningite
C. NFS, CRP, ECBU, hémoculture et RxP si suspicion une pneumonie
D. NFS, CRP, ECBU, hémoculture et coproculture
E. NFS, CRP, ECBU et hémoculture
Quelle prescription est la plus appropriée dans le traitement de la fièvre chez l’enfant ?
A. Pour le paracétamol : 50mg/kg/jour en 4 à 6 prises, sans dépasser 80mg/kg/jour
B. Pour le paracétamol : 60mg/kg/jour en 4 à 6 prises, sans dépasser 80mg/kg/jour
C. Pour le paracétamol : 70mg/kg/jour en 4 à 6 prises, sans dépasser 80mg/kg/jour
D. Pour le paracétamol : 80mg/kg/jour en 4 à 6 prises, sans dépasser 100mg/kg/jour
E. Pour le paracétamol : 100mg/kg/jour en 4 à 6 prises, sans dépasser 100mg/kg/jour
Quelle prescription est la plus appropriée dans le traitement de la fièvre chez l’enfant ?
A. Pour l’Ibuprofène : 10 à 20 mg/kg/jour en 3 à 4 prises, sans dépasser 20mg/kg/jour
B. Pour l’Ibuprofène : 20 à 30 mg/kg/jour en 3 à 4 prises, sans dépasser 30mg/kg/jour
C. Pour l’Ibuprofène : 30 à 40 mg/kg/jour en 3 à 4 prises, sans dépasser 40mg/kg/jour
D. Pour l’Ibuprofène : 20 à 30 mg/kg/jour en 3 à 4 prises, sans dépasser 40mg/kg/jour
E. Pour l’Ibuprofène : 30 à 40 mg/kg/jour en 3 à 4 prises, sans dépasser 50mg/kg/jour
Quelle molécule est contre-indiquée chez un enfant ayant une varicelle?
A. Paracétamol
B. Aspirine
C. Ibuprofène
D. Paracétamol et Aspirine
E. Paracétamol et Ibuprofène
Type topographique de CIA :
A. CIA ostium primum
B. CIA ostium secundum
C. CIA du sinus venosus
D. CIA du sinus coronaire
E. Tous sont correct
Les 3 éléments qui participant dans le cloisonnement du septum interauriculaire:
A. Septum primum, septum secondum, septum palucidum
B. Septum primum, septum secondum, bourgeon endocardique
C. Septum primum, septum secondum, septum cavernome
D. Septum primum, septum secondum, septum interauriculaire
E. Septum primum, septum secondum, septum interventriculaire
Communication inter-auriculaire est :
A. Cardiopathie habituellement bien supportée dans la plupart des cas
B. Fait parti du cardiopathie cyanogène
C. Caridiopathie grave
D. Predominant chez les garcon
E. fréquence > 30% parmi les cardiopathie congénitale
Signes clinique de CIA chez l’enfant:
A. dyspnée d’effort + prise de poids + fatigue + bronchite trainante
B. dyspnée d’effort + stagnation pondérale + fatigue + bronchite trainante fréquente
C. Douleur thoracique + fièvre
D. Douleur du mollet
E. Tous sont corrects
Evolution de CIA:
A. CIA ostium secundum < 3mm fermeture spontanée
B. CIA ostium secundum : 3-8mm fermeture à l’age de 18mois
C. HTAP rapidement fixée peut survenir dès 20-30 ans
D. Intolérance fonctionnelle avec insuffisance cardiaque et trouble du rythme survient vers 30-40 ans
E. Tous sont corrects
Traitement de CIA :
A. petite CIA : surveillance annuelle (risque d’embole paradoxale systémique)
B. Fille avec CIA moyenne : surveillance annuelle et fermeture par cathétérisme ou par thoracotomie après l’adolescence
C. Fille avec CIA large : fermeture par sternotomie vers 5 ans
D. CIA mal tolérée : fermeture quel que soit l’âge
E. Tous sont corrects
Taille de CIA:
A. CIA de petite taille < 6 mm
B. CIA moyenne : 6-8mm
C. CIA large� > 8mm
D. Tous sont corrects
Quelle est la cardiopathie la plus fréquemment observé chez les individus ayant un caryotype 45, XO (syndrome de Turner) ?
A. Transposition des gros vaissaux
B. tétralogie de Fallot
C. Retour veineux pulmonaire anormal
D. Coarctation de l’aorte
E. Atrésie pulmonaire
Un nouveau-né de 5 jours de vie est hospitalisé pour une détresse respiratoire accompagné de signes d’insuffisance cardiaque sans cyanose. Les pouls fémoraux ne sont pas bien perçus alors que les pouls huméraux sont bien perçus. Il n’a pas de souffle. Quel diagnostic évoquez –vous ?
A. Retour veineux pulmonaire totale bloqué
B. Coarctation de l’aorte
C. Sténose aortique sévère
D. Atrésie tricuspide
E. Transposition des gros vaisseaux
Coarctation de l’aorte :
A. sténose plus ou moin serré, ayant un retentissement d’aval, qui peut etre observée depuis l’aorte transverse jusqu’à la bifurcation iliaque.
B. 98% sous l’origine de l’artère sous clavière gauche (isthme aortique)
C. Les symptômes varient avec la sévérité des anomalies
D. Fréquence : environ 6-8 %
E. Tous sont corrects
Examen clinique de la coarctation de l’aorte :
A. différence de palpation entre pouls huméraux trop forts et les pouls fémoraux trop faibles ou absents.
B. différence de pouls et de tension
C. TA basse au niveau des extrémités inférieures
D. Souffle systolique éjectionnel sous claviculaire et dorsal : doux (2-3/6) au niveau de la région interscapulaire gauche
E. Tous sont corrects
Signe clinique de la coarctation de l’aorte :
A. Hypertension artérielle
B. Douleur thoracique
C. extrémités froids
D. Fatigue d’effort
E. Tous sont corrects
Examens paracliniques de la coarctation de l’aorte :
A. radiographie : normale
B. ECG : surcharge droite
C. Echocardiographie : acceleration du flux isthmique en diastole : en lame de sabre avec gradient systole-diastoliqe
D. Scanner : epaississement costale
E. IRM : hypersignale au niveau de l’aorte thoracique
Traitement de la coarctation de l’aorte :
A. Traitement d’attente en cas d’insuffisance cardiaque : prostaglandin, lasilix, digoxine, dopamine ou dobutamine, beta-bloquant si HTA.
B. Bonne tolérance : cure chirurgical systémique : entre 6-9 mois de vie
C. En cas grave : cure chirurgical immédiate
D. Chirurgie : résection et anastomose disto-distale (technique de Crafoord)
E. Tous sont corrects
Complication post opératoire de la coarctation de l’aorte :
A. Hypertension résiduelle
B. Douleur abdominale par occlusion
C. Infection de l’anastomose
D. Paraplégie exceptionnel
E. Tous sont corrects
En cas de recoarctation de l’aorte :
A. Traitement chirurgicale
B. Surveillance médicale
C. Nouvelle chirurgie ou une dilatation par ballonnet
D. Surveillance mensuelle
E. Surveillance annuelle
La maladie de Hirschsprung :
A. Est une forme particulière de volvulus du côlon
B. Est une occlusion par sténose du grêle
C. Est une occlusion par atrésie du côlon
D. Est une occlusion colique par l’absence de cellules ganglionnaires
E. Est une occlusion fonctionnelle par trouble enzymatique
Quel est l’examen le plus spécifique pour confirmer une maladie de Hirschsprung ?
A. Lavement opaque
B. La manométrie ano-rectale
C. La biopsie rectale
D. La montée d’une sonde rectale
E. ASP
La localisation la plus souvent rencontrée de maladie de Hirschsprung est :
A. Rectosigmoide
B. Côlon total
C. Côlon transverse
D. Iléon
E. Côlon sigmoide
La complication la plus redoutée de la maladie de Hirschsprung
A. La péritonite par perforation colique
B. La péritonite par perforation gastrique
C. l’hémorragie digestive basse
D. Le vomissement bilieux
E. L’occlusion par bride
Dans la maladie de hirschsprung, reflex recto-anal inhibiteur est dit :
A. Présent
B. Absent
C. Tonique
D. Hypertonique
E. Spasmodique
Une hernie diaphragmatique congénitale considère comme
A. Une maladie métabolique congénitale
B. Une maladie chirurgie thoracique sévère
C. Une maladie génétique
D. Une foetopathie
E. Une embryopathie
Le diagnostic prénatal de hernie diaphragmatique :
A. Echographie montre les viscères abdominaux dans le thorax
B. Abdomen distendu
C. Hydramnios
D. Hypersalivation
E. Détresse respiratoire
Dans l’hernie diaphragmatique, il est contre indiqué de faire :
A. Massage cardiaque externe
B. Aspiration de sécrétion bronchique
C. Aspiration de sécrétion gastrique
D. Ventilation au masque
E. Radiographie thoracique
Dans l’hernie diaphragmatique, hypertension de l’artère pulmonaire est causé par, sauf une , laquelle :
A. Ascension et développement de viscères dans le thorax
B. Anomalie du développement pulmonaire
C. Augmentation de muscularisation des artères pulmonaires
D. Diminution du ventricule gauche
E. Cardiomyopathie dilatée
Le traitement principal de l’hernie diaphragmatique est :
A. Intubation trachéale et ventilation assistée
B. Perfusion et équilibre acido- basique
C. Décompression par mise la sonde naso-gastrique
D. Correction chirurgicale : fermeture du diaphragme
E. Correction chirurgicale : occlusion par bride
Le goitre simple se définit par :
A. Des modifications biologiques.
B. Des anticorps antirécepteur de la TSH décelables.
C. l’absence de dysthyroïdie.
D. Une hyperplasie homogène du corps thyroid.
E. l’absence de nodule suspect de malignité.
Quelle est l’étiologie plus fréquente de l’hypothyroïdie congénitale :
A. Thyroïdite de Hashimoto.
B. L'athyréose.
C. Carence d’iode.
D. Les ectopies.
E. Thyroïdectomie.
Les examens suivants sont necessaires dans les suivis d’un goitre sauf un, lequel?
A. Le dosage de calcium dans le sang, ionogramme et hémogramme.
B. Le dosage des hormones thyroïdiens:T3, T4, TSH.
C. La scintigraphie à l’iode 123, au technétium.
D. d. L´échographie du corps thyroïdien (nombre et l’aspect des nodules (solides ou liquides).
E. e. Le dogase des anticorps antithyroperoxidase et antirécepteur TSH (pour le diagnostic de thyroïdite et de maladie de Basedow).
Quels sont les signes cliniques principaux de l'hypothyroïdie congénitale ?
A. Hyperextension généralisée avec diarrhée,
B. Tremblements,
C. Constipation, ictère néonatal persistant, hernie ombilicale, hypotonie,
D. Goitre toxique,
E. Instabilité psychomotrice
Le diagnostic de l’hyperthyroïdie :
A. Absence des signes thyréotoxicoses.
B. Absence des modifications biologiques.
C. T3 levée, T4 levée, TSH diminuée avec présence des signes thyréotoxicoses.
D. T3 , T4 , TSH normale.
E. Diminution seule de la TSH.
Quel anticorps est habituellement présent en cas de maladie de Basedow ?
A. Anticorps anti-récepteur de la TSH.
B. Anticorps antithyroperoxydase.
C. Anticorps antimuscle lisse.
D. Anticorps antithyroglobuline.
E. ANCA
Maladie de Basedow est :
A. Une pathologie infectieuse qui a des symptômes non précises.
B. une thyroïdite de Hashimoto.
C. hyperthyroïdie auto-immune.
D. d’origine carence d’iode.
E. liées à une atteinte hypothalamo hypophysaire.
Euthyroïdie est définie par :
A. Absence de rechute au moins de 1 an après l’arrêt du traitement.
B. La repris de la thyrotoxicose clinique et biologique après l’arrêt du traitement.
C. La normalisation des concentrations sériques des hormones thyroïdiennes.
D. La rémission plus de 2,5 ans.
E. hyperthyroïdie avec un goitre homogène avec ou sans signes de thyréotoxicose.
Un garçon de 5 mois est ammené par sa maman aux urgences en raison de l’apparition de vomissements depuis une semaine.Il est né au terme en parfaite santé et est allaité exclusivement au sein.Sa mère vous signale qu’il a présenté des vomissements du lait caillé et ils augmentent progressivement de volum et devenant en jet. Il est apyrétique et semble affamé. Votre interrogatoire vous apprend que ces vomissements sont totalement isolés. Dans l’antécédent, le père a opéré d’une sténose hypertrophique du pylore. Le garçon a présenté des signes de déshydratation. L’examen de l’abdomen n’est pas constitutif en raison des pleurs incessants. Le reste de l’examen clinique est normal. A son âge, devant des vomissements d’apparition récente, quelle est la première hypothèse diagnostique ?
A. Intolérance au lait de vache
B. Invagination intestinale aigue
C. Sténose hypertrophique du pylore
D. Atrésie du grêle
E. Maladie de hirschprung
Un garçon de 5 mois est ammené par sa maman aux urgences en raison de l’apparition de vomissements depuis une semaine.Il est né au terme en parfaite santé et est allaité exclusivement au sein.Sa mère vous signale qu’il a présenté des vomissements du lait caillé et ils augmentent progressivement de volum et devenant en jet. Il est apyrétique et semble affamé. Votre interrogatoire vous apprend que ces vomissements sont totalement isolés. Dans l’antécédent, le père a opéré d’une sténose hypertrophique du pylore. Le garçon a présenté des signes de déshydratation. L’examen de l’abdomen n’est pas constitutif en raison des pleurs incessants. Le reste de l’examen clinique est normal. Quel élément ci-dessous pouvant vous aider dans votre diagnostic ?
A. Le facteur de risque hériditaire
B. Le facteur de risque alimentaire
C. Le facteur de risque psychogène
D. Le sevrage alimentaire
E. Le mode de vie familiale
Un garçon de 5 mois est ammené par sa maman aux urgences en raison de l’apparition de vomissements depuis une semaine.Il est né au terme en parfaite santé et est allaité exclusivement au sein.Sa mère vous signale qu’il a présenté des vomissements du lait caillé et ils augmentent progressivement de volum et devenant en jet. Il est apyrétique et semble affamé. Votre interrogatoire vous apprend que ces vomissements sont totalement isolés. Dans l’antécédent, le père a opéré d’une sténose hypertrophique du pylore. Le garçon a présenté des signes de déshydratation. L’examen de l’abdomen n’est pas constitutif en raison des pleurs incessants. Le reste de l’examen clinique est normal. Concernant de la maladie, anatomiquement elle se traduit par:
A. Un bride duodénal
B. Une sténose de l’oesophage
C. Une sténose du canal pylorique
D. une sténose d’un segment grêle
E. Une sténose du côlon
Un garçon de 5 mois est ammené par sa maman aux urgences en raison de l’apparition de vomissements depuis une semaine.Il est né au terme en parfaite santé et est allaité exclusivement au sein.Sa mère vous signale qu’il a présenté des vomissements du lait caillé et ils augmentent progressivement de volum et devenant en jet. Il est apyrétique et semble affamé. Votre interrogatoire vous apprend que ces vomissements sont totalement isolés. Dans l’antécédent, le père a opéré d’une sténose hypertrophique du pylore. Le garçon a présenté des signes de déshydratation. L’examen de l’abdomen n’est pas constitutif en raison des pleurs incessants. Le reste de l’examen clinique est normal. Précisez vous le caractère de vomissement qui est en faveur la maladie ?
A. Vomissement bilieux
B. Vomissement du lait caillé
C. Vomissement du sang rouge
D. Vomissement du sang noir
E. Vomissement fécalloïde
Un garçon de 5 mois est ammené par sa maman aux urgences en raison de l’apparition de vomissements depuis une semaine.Il est né au terme en parfaite santé et est allaité exclusivement au sein.Sa mère vous signale qu’il a présenté des vomissements du lait caillé et ils augmentent progressivement de volum et devenant en jet. Il est apyrétique et semble affamé. Votre interrogatoire vous apprend que ces vomissements sont totalement isolés. Dans l’antécédent, le père a opéré d’une sténose hypertrophique du pylore. Le garçon a présenté des signes de déshydratation. L’examen de l’abdomen n’est pas constitutif en raison des pleurs incessants. Le reste de l’examen clinique est normal. Dans cette maladie, le vomissement s’accompagne souvent:
A. Une anorexie
B. Un gain de poids
C. Une fièvre à 40˚C
D. Une apyrexie
E. Une diarrhée sanglante
Un garçon de 5 mois est ammené par sa maman aux urgences en raison de l’apparition de vomissements depuis une semaine.Il est né au terme en parfaite santé et est allaité exclusivement au sein.Sa mère vous signale qu’il a présenté des vomissements du lait caillé et ils augmentent progressivement de volum et devenant en jet. Il est apyrétique et semble affamé. Votre interrogatoire vous apprend que ces vomissements sont totalement isolés. Dans l’antécédent, le père a opéré d’une sténose hypertrophique du pylore. Le garçon a présenté des signes de déshydratation. L’examen de l’abdomen n’est pas constitutif en raison des pleurs incessants. Le reste de l’examen clinique est normal. Que cherchez-vous à l’examen de l’abdomen chez votre patient ?
A. Un boudin d’invagination
B. Une hépatomégalie
C. Une splénomégalie
D. Une cicatrice abdominale
E. Une olive pylorique palpable
Un garçon de 5 mois est ammené par sa maman aux urgences en raison de l’apparition de vomissements depuis une semaine.Il est né au terme en parfaite santé et est allaité exclusivement au sein.Sa mère vous signale qu’il a présenté des vomissements du lait caillé et ils augmentent progressivement de volum et devenant en jet. Il est apyrétique et semble affamé. Votre interrogatoire vous apprend que ces vomissements sont totalement isolés. Dans l’antécédent, le père a opéré d’une sténose hypertrophique du pylore. Le garçon a présenté des signes de déshydratation. L’examen de l’abdomen n’est pas constitutif en raison des pleurs incessants. Le reste de l’examen clinique est normal. Vous proposez le premier examen paraclinique de choix pour confirmer le diagnostic, indiquez-le ?
A. coloscopie
B. ASP
C. échographie abdominale
D. TOGD
E. Scanner abdominal
Un garçon de 5 mois est ammené par sa maman aux urgences en raison de l’apparition de vomissements depuis une semaine.Il est né au terme en parfaite santé et est allaité exclusivement au sein.Sa mère vous signale qu’il a présenté des vomissements du lait caillé et ils augmentent progressivement de volum et devenant en jet. Il est apyrétique et semble affamé. Votre interrogatoire vous apprend que ces vomissements sont totalement isolés. Dans l’antécédent, le père a opéré d’une sténose hypertrophique du pylore. Le garçon a présenté des signes de déshydratation. L’examen de l’abdomen n’est pas constitutif en raison des pleurs incessants. Le reste de l’examen clinique est normal. Quel argument y vous cherchez à l’échographie ?
A. Boudin d’invagination
B. Hypertrophie du muscle pylorique
C. Atrophie du muscle pylorique
D. Atrophie de l’intestin grêle
E. Hypertrophie du segment du côlon
Un garçon de 5 mois est ammené par sa maman aux urgences en raison de l’apparition de vomissements depuis une semaine.Il est né au terme en parfaite santé et est allaité exclusivement au sein.Sa mère vous signale qu’il a présenté des vomissements du lait caillé et ils augmentent progressivement de volum et devenant en jet. Il est apyrétique et semble affamé. Votre interrogatoire vous apprend que ces vomissements sont totalement isolés. Dans l’antécédent, le père a opéré d’une sténose hypertrophique du pylore. Le garçon a présenté des signes de déshydratation. L’examen de l’abdomen n’est pas constitutif en raison des pleurs incessants. Le reste de l’examen clinique est normal. Quel stigmate biologique pouvez vous retrouver ?
A. Acidose métabolique
B. Acidose hypochlorémique
C. Alcalose hypochlorémique
D. Alcalose hyperchlorémique
E. Acidose hyperchlorémique
Un garçon de 5 mois est ammené par sa maman aux urgences en raison de l’apparition de vomissements depuis une semaine.Il est né au terme en parfaite santé et est allaité exclusivement au sein.Sa mère vous signale qu’il a présenté des vomissements du lait caillé et ils augmentent progressivement de volum et devenant en jet. Il est apyrétique et semble affamé. Votre interrogatoire vous apprend que ces vomissements sont totalement isolés. Dans l’antécédent, le père a opéré d’une sténose hypertrophique du pylore. Le garçon a présenté des signes de déshydratation. L’examen de l’abdomen n’est pas constitutif en raison des pleurs incessants. Le reste de l’examen clinique est normal. Votre diagnostic se confirme, quelle est votre prise en charge ?
A. Une courte réanimation biologique
B. Une antiémétique à long terme
C. Une extrêmement d’urgence chirurgicale
D. Une pylorotomie extramuqueuse
E. Une simple surveillance clinique
La crise fébrile est dîte simple si elle survient:
A. Chez l’enfant entre l’âge de 5 mois à 1 ans
B. Chez l’enfant entre l’âge de 5 mois à 3 ans
C. Chez l’enfant entre l’âge de 5 mois à 5 ans
D. Chez l’enfant entre l’âge de 1 ans à 5 ans
E. Chez l’enfant entre l’âge de 5 ans à 15 ans
Dans la crise fébrile simple ( CFS ), la durée de la crise est:
A. brève: 1-5 mn
B. longue: 15 mn
C. longue: 15-30 mn
D. longue: > 30 mn
E. longue : 1 heure
Devant une crise fébrile simple, côchez la bonne réponse:
A. l’hôspitalisation est systématique
B. l’hôspitalisation est non systématique
C. l’hôspitalisation est faite chez l’enfant > 1 ans
D. l’hôspitalisation est faite chez l’enfant > 18 mois
E. l’hôspitalisation est faite chez l’enfant de 1ans à 18 mois
La CFS,quelle est la recommendation nécessaire de la ponction lombaire ( PL ) ?
A. la PL est systématique
B. la PL est non systématique
C. la PL est indiquée chez l’enfant > 1 ans
D. la PL est indiquée chez l’enfant > 18 mois
E. la PL est indiquée chez l’enfant > 3 ans
La CFS, quelle est la bonne réponse?
A. l’antécédent de traumatisme crânien récent est à noter
B. l’antécédent d’une malformation cérébrale connue
C. l’antécédent d’un développement psychomoteur anormal
D. l’antécédent d’une souffrance foetale aigue à la naissance
E. l’antécédent d’une convulsion fébrile dans la famille
Quelle est la principale étiologie de la CFS ?
A. La méningite
B. La méningoencéphalite
C. l’abcès cerebral
D. La tumeur cérébrale
E. La pharyngite
Lors de convulsion, le traitement de la crise comporte:
A. Valium 0,1 mg/kg en IR
B. Valium 0,5 mg/kg en IR
C. Valium 5 mg/kg en IR
D. Valium 5 mg/kg en PO
E. Valium 5 mg/kg en IV
Le traitement aitirypétique en même temps consiste:
A. Paracétamol 15 mg/kg/6H en IR
B. Paracétamol 30 mg/kg/6H en IR
C. Paracétamol 60 mg/kg/6H en IR
D. Ibuprofène 15 mg/kg/6h en PO
E. Aspirin 15 mg/kg/6H en PO
La CFS, l’une des complicatios ci-dessous est noté, laquelle?
A. evolution épileptogène > 5%
B. evolution épileptogène < 5%
C. mortalité est de 10-20%
D. mortalité est > 20%
E. état de mal convulsif
Quelle information donnez-vous aux parents en cas de CFS?
A. Le risque important de décès
B. Le risque important de coma
C. Le risque de séquelle neurologique
D. Le prognostic est mauvais
E. La bénignité de prognostic
Concernant le mécanisme physiopathologique de la fièvre, indiquez la proposition exacte sur l’effet bénéfique?
A. Inhiber la croissance bactérienne et la production de toxines ; et activer la réponse inflammatoire
B. Inhiber la croissance bactérienne et la production de toxines ; et activer la réponse immunitaire
C. Inhiber la croissance bactérienne et le métabolisme basal ; et activer la réponse inflammatoire
D. Inhiber la croissance bactérienne et la production de l’Anticorps ; et activer la réponse inflammatoire
E. Inhiber la croissance bactérienne et la production de toxines ; et activer le macrophage
Concernant le mécanisme physiopathologique de la fièvre, indiquez la proposition exacte sur l’effet néfaste?
A. Un dommage cérébral si T° > 39.7°C, une convulsion fébrile et une déshydratation
B. Un dommage cérébral si T° > 40.7C, une convulsion fébrile et une déshydratation
C. Un dommage cérébral si T° > 47°C, une convulsion fébrile et une déshydratation
D. Un dommage cérébral si T° > 40.5°C, une convulsion fébrile et une déshydratation
E. Un dommage cérébral si T° > 40.0°C, une convulsion fébrile et une déshydratation
A l’interrogatoire, quelle information est la plus en faveur d’une bonne tolérance de la fièvre chez l’enfant ?
A. Un faciès vultueux, une conscience normale, des cris vigoureux, des téguments érythrosiques et le temps de recoloration immédiat
B. Un faciès pâle, une conscience normale, des cris vigoureux, des téguments érythrosiques et le temps de recoloration immédiat
C. Un faciès vultueux, une somnolence, des cris vigoureux, des téguments érythrosiques et le temps de recoloration immédiat
D. Un faciès vultueux, une conscience normale, une geignard, des téguments érythrosiques et le temps de recoloration immédiat
E. Une cyanose péribuccale, une conscience normale, des cris vigoureux, des téguments érythrosiques et le temps de recoloration immédiat
A l’interrogatoire, quelle information est la plus en faveur d’une mauvaise tolérance de la fièvre chez l’enfant ?
A. Un faciès pâle ou grise, une somnolence, des cris plaintifs ou geignard, des marbrures ou refroidissements des extrémités et allongement de temps de recoloration plus de 3 secondes
B. Un faciès pâle ou grise, une somnolence, des cris vigoureux, des marbrures ou refroidissements des extrémités et allongement de temps de recoloration plus de 3 secondes
C. Un faciès pâle ou grise, une somnolence, des cris plaintif ou geignard, des extrémités chauds et allongement de temps de recoloration plus de 3 secondes
D. Un faciès pâle ou grise, une somnolence, des crise plaintifs ou geignard, des marbrures ou refroidissements des extrémités et de temps de recoloration immédiat
E. Un faciès pâle ou grise, une somnolence, une crise plaintifs ou geignard, des téguments érythrosiques et allongement de temps de recoloration plus de 3 secondes
Quelle est la complication qui menace le pronostic vital de la fièvre aigue chez l’enfant?
A. Dommage cérébral si T° > 47°C
B. Convulsion fébrile
C. Déshydratation
D. Inconfort variable,
E. Délire occasionnel
Quelle association de critères cliniques (Score de gravité clinique de Yale) définit une Infection Sévère chez l’enfant?
A. Score de Yale < 10
B. Score de Yale > 10
C. Score de Yale >16
D. Score de Yale <16
E. Score de Yale 10 - 16
Quel examen complémentaire spécifique recommandé pour le nourrisson < 1 mois� ?
A. NFS, CRP, ECBU, hémoculture, PL, RxP
B. NFS, CRP, ECBU, hémoculture et PL si suspicion une méningite
C. NFS, CRP, ECBU, hémoculture et RxP si suspicion une pneumonie
D. NFS, CRP, ECBU, hémoculture et coproculture
E. NFS, CRP, ECBU et hémoculture
Quelle prescription est la plus appropriée dans le traitement de la fièvre chez l’enfant ?
A. Pour le paracétamol : 50mg/kg/jour en 4 à 6 prises, sans dépasser 80mg/kg/jour
B. Pour le paracétamol : 60mg/kg/jour en 4 à 6 prises, sans dépasser 80mg/kg/jour
C. Pour le paracétamol : 70mg/kg/jour en 4 à 6 prises, sans dépasser 80mg/kg/jour
D. Pour le paracétamol : 80mg/kg/jour en 4 à 6 prises, sans dépasser 100mg/kg/jour
E. Pour le paracétamol : 100mg/kg/jour en 4 à 6 prises, sans dépasser 100mg/kg/jour
Quelle prescription est la plus appropriée dans le traitement de la fièvre chez l’enfant ?
A. Pour l’Ibuprofène : 10 à 20 mg/kg/jour en 3 à 4 prises, sans dépasser 20mg/kg/jour
B. Pour l’Ibuprofène : 20 à 30 mg/kg/jour en 3 à 4 prises, sans dépasser 30mg/kg/jour
C. Pour l’Ibuprofène : 30 à 40 mg/kg/jour en 3 à 4 prises, sans dépasser 40mg/kg/jour
D. Pour l’Ibuprofène : 20 à 30 mg/kg/jour en 3 à 4 prises, sans dépasser 40mg/kg/jour
E. Pour l’Ibuprofène : 30 à 40 mg/kg/jour en 3 à 4 prises, sans dépasser 50mg/kg/jour
Quelle molécule est contre-indiquée chez un enfant ayant une varicelle?
A. Paracétamol
B. Aspirine
C. Ibuprofène
D. Paracétamol et Aspirine
E. Paracétamol et Ibuprofène
Hypoglycémie neonatal
A. < 0,3 g/l : > jour 3 de vie
B. < 0,3 g/l : < jour 3 de vie
C. 0,3 g/l : > jour 3 de vie
D. 0,3 g/l : < jour 3 de vie
E. 0,3 g/l : jour 3 de vie
Nouveau-né à risque de l’hypoglycémie:
A. À terme
B. De mère épileptique
C. Macrosomie
D. Hydrocéphalie
E. Spinabifida
Étiologie de l’ypoglycémie:
A. À terme
B. Prématuré
C. Trisomie 21
D. Tétralogie de Fallot
E. CIA
Diagnostique non spécifique de l’hypoglycémie:
A. Céphalé
B. Hypersialorrhée
C. Cri forte
D. Trémulation ou convulsion
E. Hyperréactivité
Circonstance pour orientation de l’hypoglycémie neonatal:
A. Enfant de mère de l’ HTA
B. Enfant né dans la situation obstétricale difficile (SFA)
C. Enant de mère hypercortisisme
D. Enfant de mère plus agé
E. Enfant allaitement maternelle exculsive
Traitement de l’hypoglycémie neonatal en presence de glycémie nulle:
A. Glucose par voie orale 10 ml
B. Glucose 50% 10 ml en IVL
C. Glucose 50% 10 ml par IR
D. Glucose 10%, 3 ml/kg en IVL
E. Têté par lait artificièlle
Traitement de l’hypoglycémie chez l’hyper-insulinisme:
A. Insuline s/c
B. Insuline par voie orale
C. Insuline par IV
D. Glucagon en IM
E. Glucagon par voie orale
L’invagination intestinale aigue est particulièrement fréquente chez les nourrissons classiquement entre :
A. 2 à 6 mois
B. 6 à 12 mois
C. 12 à 15 mois
D. 15 à 18 mois
E. 18 à 24 mois
La triade symptomatique d ’appel de l’invagination intestinale aigue est :
A. Vomissement + refuse de tétée + selles sanglantes
B. Douleur abdominale + refuse de tétée + ballonnement abdominal
C. Douleur abdominale + vomissements+ selles sanglantes
D. Douleur abdominale + Vomissement sanglant + constipation
E. Vomissement + Ballonnement abdominal + constipation
En cas de l’invagination intestinale aigue, le retard de diagnostic et de traitement peuvent avoir des consequences graves :
A. Péritonite localisée et pneumopéritoine
B. Hémorragie digestive abondante
C. Vomissement et refus d’alimentation
D. Nécrose intestinale et perforation
E. Ballonnement abdominal important
En l’absence d’échographie , quel examen complémentaire demandez –vous pour diagnostiquer invagination intestinale aigue ?
A. TDM de l’abdomen
B. Lavement opaque
C. IRM de l’abdomen
D. Recto-coloscopie
E. Abdomen sans préparation
Dans l’invagination intestinale aigue, l’évagination manuelle (opération) doit être effectuée sans tarder en cas :
A. Vomissement répété avec déshydratation sévère
B. Présence de boudin à la palpation de l’abdomen
C. Le doigtier revient souillé de sang à la toucher rectale
D. Perforation intestinale et péritonite généralisée
E. Présence des facteurs de risque associés
Un nourrisson masculin âgé de 8 mois est hospitalisé pour la rectorragie avec crie paroxystique intense, de durée quelque minutes et disparition brutale avec intervalle libre associé avec vomissement depuis 6 heurs. A la palpation de l’abdomen, on trouve une "Tumeur" ovoïde, élastique, peu mobile à l’hypochondre droit.La rectorragie est provoquée par :
A. Perforation de l’ intestin grêle
B. Entérocolite ulcéro nécrosante
C. Congestion de la muqueuse intestinale
D. Diverticulite de Meckel
E. Adénolymphites mésentériques
Indiquer le diagnostic que vous posez :
A. Intoxication alimentaire
B. Entérocolite hémorragique
C. Adénolymphite mésentérique
D. Sténose hypertrophique du pylore
E. Invagination intestinale aigue
Le maître examen complémentaire pour confirmer le diagnostic est :
A. Numération de la formule sanguine
B. La fibroscopie oesophago-gastro-duodénale
C. La radiographie de l’abdomen sans préparation
D. L’échographie de l’abdomen
E. Tomodensitométrie de l’abdomen
Après la confirmation de diagnostic, indiquer votre moyen thérapeutique qui est rapide, non invasive et peu coûteux:
A. Réduction hydrostatique
B. Réduction pneumatique
C. Mise le sonde nasogastrique
D. Traitement anti-inflammatoire
E. Laparotomie avec reduction manuelle
Si le diagnostic est retardé et cliché de l’ASP ci-dessous vous devez penser à :
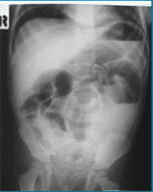
Picture1

A. Iléus paralytique
B. Perforation intestinale
C. Sténose duodénale
D. Occlusion intestinale
E. Hémopéritoine
L’objectif de la vaccination est utilisé la réponse immunitaire de l'hôte pour prévenir:
A. La grossesse
B. L’insufisance cardiaque
C. Les maladies
D. La chute de tension artérielle
E. La détresse respiratoire
La vaccination collective à pour but de l’éradication :
A. De la maladie
B. De la candidose
C. De la cirrhose
D. De diabète
E. De cancer
La vaccination est pour but d’ élimination :
A. Des maladies congénitale
B. Des maladies transmissible
C. Des maladies cancréeuses
D. Des maladies héréditaires
E. Des maladies parasitaires
Les vaccins sont les préparations antigénique qui, provoque la formation:
A. d’antigène
B. Des septicémie
C. d’anti-amibien
D. d’ anticorp
E. d’ anti-parasitaire
Combien de type des vaccines?
A. 1 type
B. 2 types
C. 3 types
D. 4 types
E. 5 types
Quel sont les avantages de vaccin vivant atténué?
A. Une seule dose est suffisante
B. Deux doses sont suffisante
C. Trois doses sont suffisante
D. Quatre doses sont suffisante
E. Cinq doses sont suffisante
Quel sont les avantages de vaccin vivant atténué?
A. L'immunité est un an
B. L’immunité est deux ans
C. L'immunité est trois ans
D. L'immunité est quatre ans
E. L'immunité est longue vie
Selon le guide national de la vaccination au Cambodge en 2015, quel sont les vaccins doit etre donné au nouveau né agé de 6 semaines ?
A. BCG + Oral polio vaccine
B. Hép B + Oral polyo vaccine
C. DTP + Oral polyo vaccine
D. DTP-HépB-Hib-PCV-Oral polio
E. BCG + DTP+ Hép B
Quel est le vaccin vivant atténué d’origine bactérienne ?
A. Poliomyélite Orale
B. Rubéole
C. BCG
D. Oreillons
E. Rougeole
Au dessous sont des vaccins vivants atténués d’origine virales sauf un lequel ?
A. Poliomyélite Orale
B. Rubéole
C. Oreillons
D. Rougeole
E. BCG
Les propositions suivants sont les inconvénients de vaccin vivant atténués sauf une la quelle?
A. Ne peut être donnée aux personnes immunodéficient
B. Ne peut être administré aux femmes enceintes
C. Peut revenir à la virulence
D. Peut être contaminés par l'agent infectieux
E. Peut être donnée aux femmes 3 mois de grossesse
Quel est l’ inconvénient de vaccin vivant atténué?
A. Peut être donnée aux personnes immunodeficient
B. Peut être administré aux femmes enceintes
C. Peut revenir à la virulence
D. Ne peut être contaminés par l'agent infectieux
E. Ne peut être administré aux nouveaux nés
Les vaccins tués ou inactivés d’origine bacterienne sont les quel ?
A. Rage
B. Grippe
C. Poliomyélite injectable
D. Rubéole
E. Choléra,typhoïde
Au dessous sont des vaccins tués ou inactivés d’origine virales sauf un lequel ?
A. Rage
B. Grippe
C. Poliomyélite injectable
D. choléra,typhoid
E. Rubéole
Les avantages de vaccins tués ou inactivés?
A. Une doses sont suffisante
B. L'immunité est longue vie
C. Aucun retour à la virulence
D. Ne peut donner aux femme enceinte
E. Ne peut donner aux immunodéficient
La proposition au dessous est l’ inconvénients de vaccins tués ou inactivés lequel ?
A. Doit être administrées en une seule dose
B. Doit être administrées intra veineux
C. Doit être administrées sous cutané
D. Doit être administrées de façon répétée
E. Doit être administrées en 2 doses
Quel est l’ immunité naturelle externe ?
A. Les neutrophiles
B. La peau
C. Les monocytes
D. Les macrophages
E. Les basophiles
Les propositions au dessous sont l’immunité naturelle interne sauf un ?
A. Les neutrophiles
B. Les monocytes
C. Les macrophages
D. Les basophiles
E. Les muqueuses
L’immunité active consiste à amener l’organisme à développer des défenses contre :
A. Les parasites
B. Les amibes
C. Les abcès
D. Les maladies
E. Les gangrène
L’immunité active stimule le système immunitaire du corps à produire :
A. Des anticorps
B. Des antigènes
C. Des bactéries
D. Des parasites
E. Des amibes
L’immunité passive consiste à fournir une protection :
A. d’un an
B. Deux ans
C. Trois ans
D. Quatre ans
E. temporaire
Selon le programme national de la vaccination au Cambodge en 2015, il faut vacciner le vaccin BCG et Hépatite B à quel l’âge ?
A. 1-2 jours
B. 6 semaines
C. 10 semaines
D. 14 semaines
E. 9 mois
Selon le programme national de la vaccination au Cambodge en 2015, il faut vacciner le vaccin Rougeole /Rubella à quel l’âge ?
A. 2 jours
B. 6 semaines
C. 10 semaines
D. 14 semaines
E. 9 mois
Selon le programme national de la vaccination au Cambodge en 2015, combien de fois il faut donner le vaccin DTP-HépB-Hib-PCV et Oral polio?
A. Une
B. Deux
C. Trois
D. Quatre
E. Cinq
Selon le programme national de la vaccination au Cambodge en 2015, Polio oral doit être donner à l’âge de :
A. 2nd semaine
B. 3th semaine
C. 4th semaine
D. 5th semaine
E. 6th semaine
Le virus immuno déficience humaine (VIH) est une infection causé par les:
A. Bactéries
B. Amibes
C. Parasites
D. Candidose
E. Virus
Quel est le moyen de la transmission de virus VIH d’ une persone à l’autre ?( une seule réponse correcte)
A. Les urines des patients
B. Les sueurs des patients
C. Le sang des patients
D. Les salives des patients
E. Les outils des patients
Quelle sont les modes de la transmission de virus VIH de la mère au enfant? ( une seule réponse correcte)
A. Au cours de la grossesse et l’accouchement
B. Au cours de l’ovulation et la fécondation
C. Au cours de la grossesse et la fécondation
D. Au cours de l’ovulation et l’accouchement
E. Au cours de la fécondation et l’allaitement
La majorité des cas de l’infection � VIH chez les enfants < 15 ans résulte d’une transmission:( une seule réponse correcte)
A. Mère-enfant
B. Sexuelle
C. Aiguille infectée
D. De l’eau
E. Des aliments
Les moyens de transmission de virus immuno déficience humaine (VIH) d’ une persone à l’autre se fait par:
A. Voie aérienne
B. Voie lymphatique
C. Voie orale
D. Voie sanguine
E. Voie urinaire
Sans intervention le pourcentage de la transmission de VIH mère-enfant se fait environ:( une seule réponse correcte)
A. 15% à 25%
B. 25% à 35%
C. 35% à 45%
D. 35% à 40%
E. 45% à 60%
La proposition lié sur la transmission de virus VIH est la quelle?
A. La toux et l’éternuement
B. La transfusion du sang infecté
C. Les bains et les piscines publiques
D. Les piqûres d’insectes
E. Les poignées de main
Les propositions sur les mesures sanitaires de prévention de la transmission du VIH sont vraies sauf une la quelle ?
A. Tester tout produit sanguins
B. Prendre les précautions universelles
C. Toujours rapport sexuel protégé
D. Toujours boire de l’eau potable
E. Identifier et traiter les Infection Sexuelle
Quelle sont les différentes circonstances le virus immuno déficience humaine (VIH) peut se transmettre de la mère à l’enfant lors de :
A. La grossesse, au cours de l’ accouchement et allaitement maternel
B. l’ examen anténatal , et au cours de l’allaitement artificielle
C. l’ examen gynécologique et au cours de prélèvement du sang
D. l’ examen du col et au cours de prélèvement des urine
E. l’ éducation post natale et au cours de soin de la plaie du périnée
Le facteur lié à la mère favorisant la transmission mère enfant de VIH est :
A. Mère très immunodéprimé
B. Mère très jeune
C. Mère très pauvre
D. Mère a beaucoup d’enfant
E. Mère vivre à la campagne
Le facteur lie à l’infection favorisant la transmission mère enfant de VIH est :
A. Infection des grand parents associés
B. Infection des entourages associés
C. Infection maternelle associé
D. Infection de frère et sœur associés
E. Infection du père associé
Le facteur lié à la complication favorisant la transmission mère enfant de VIH est :
A. Complication urinaire
B. Complication gynéco obstétricale
C. Complication neurologique
D. Complication pulmonaire
E. Complication cérébrale
Les facteurs liés à l’accouchement favorisants la transmission mère enfant de VIH sont vrais sauf un lequel ?
A. Travail prolongée (>10 h)
B. Grossesse gémellaire
C. Durée de rupture des membranes (> 4 h)
D. Liquide amniotique méconial
E. Mère multipare
Le facteur lié à l’accouchement favorisants la transmission de virus VIH de la mère aux enfants est le travail prolongé supérieur :
A. >12 h
B. >10 h
C. >8 h
D. >5 h
E. >3 h
Facteur favorisant la transmission mère enfants du virus immuno déficience humaine (VIH) est :
A. mère très maigre
B. mère très jeune
C. mère très faible
D. mère très immunodéprimé
E. mère cardiopathie congénitale
La mesure sanitaire de prévention de la transmission du virus immuno déficience humaine (VIH) est toujours :
A. Rapport sexuel protégé
B. Boire de l’eau potable
C. Laver les légumes
D. Laver les mains
E. Dormir dans le moustiquaire
Les facteurs liés à la procédure obstétricales pendant l’accouchement favorisants la transmission mère enfant de VIH sont vrais sauf un lequel ?
A. Coupe le cordon ombilical
B. Amniotomie
C. Forceps obstétricale
D. Ventouse obstétricale
E. Episiotomie
Selon le source de l’Organization Mondial de la Santé (OMS 2004) la transmission mère enfant de virus VIH chez les 100 nouveaux nés avec allaitement maternel et pas d’intervention , le pourcentage des nouveaux nés non infectés est:
A. 20- 35%
B. 30-45%
C. 40- 55%
D. 50- 65%
E. 60- 75%
L’objectif de traitement préventif de la transmission materno-foetale est de reduire ARN HIV plasmatique:
A. Du frère
B. De la soeur
C. De la mère
D. Du père
E. Du grand père
Le test pour le diagnostic VIH chez les enfants âgés inférieur à18 mois est :
A. Anticorps VIH
B. Rapid test
C. Elisa
D. Western Blot
E. Test virology
Pour le diagnostic VIH chez les enfants âgés supérieur à 18 mois est?
A. Anticorps VIH
B. VIH PCR ADN
C. VIH PCR ARN
D. P24 Antigène
E. Test virology
La sensibilitée de test virologique chez nourisson d’1 mois est :
A. 35%- 50%
B. 45%- 60%
C. 55%- 70%
D. 65%- 80%
E. 75%- 90%
La sensibilitée de test virologique chez nourisson de 3 mois est:
A. 100%
B. 95%
C. 90%
D. 80%
E. 70%
Chez les enfants de la mère VIH et allaités au sein doit faire le test de depistage après combien de semaines de l’arrêt total de l’allaitement au sein?
A. 2 semaines
B. 3 semaines
C. 4 semaines
D. 5 semaines
E. 6 semaines
L’objectif de traitement préventif de la transmission materno-foetale est de limiter les toxicites :
A. Des aliments utilisés
B. Des instruments utilisés
C. Des medicaments utilisés
D. De liquide utilisé
E. Du rayon X utilisé
A quel l’ âgé l’enfant né de mère VIH doit consulter avec le pédiatre référent ?
A. 1 mois
B. 2 mois
C. 3 mois
D. 6 mois
E. 9 mois
Un enfant âgé de 8 mois né de la mère VIH, allaitement maternel. Le résultat de anticorps VIH est positif. Quel est le conseil pour faire le diagnostic de l’enfant ?
A. Test anticorps VIH après arrêté lait maternel 2 semaines
B. Test anticorps VIH après arrêté lait maternel 4 semaines
C. Test virologque après arrêté lait maternel 2 semaines
D. Test virologique après arrêté lait maternel 4 semaines
E. Test virologique après arrêté lait maternel 6 semaines
L’enfant né de la mère VIH, doit recevoir routine vaccination selon le programme national except:
A. Poid de naissance < 3kg
B. Travail prolongé > 10 heures
C. Rupture des membranes > 4 heures
D. Enfant présente des symptômes de VIH
E. Accouchement par césarienne
F. Grossesse gémellaire
Un garçon d’ un mois est ammené par sa maman aux urgences en raison de l’apparition de vomissements depuis une semaine.Il est né au terme en parfaite santé et est allaité exclusivement au sein.Sa mère vous signale qu’il a présenté des vomissements du lait caillé et ils augmentent progressivement de volum et devenant en jet. Il est apyrétique et semble affamé. Votre interrogatoire vous apprend que ces vomissements sont totalement isolés. Dans l’antécédent, le père a opéré d’une sténose hypertrophique du pylore. Le garçon a présenté des signes de déshydratation. L’examen de l’abdomen n’est pas constitutif en raison des pleurs incessants. Le reste de l’examen clinique est normal. A son âge, devant des vomissements d’apparition récente, quelle est la première hypothèse diagnostique ?
A. Intolérance au lait de vache
B. Invagination intestinale aigue
C. Sténose hypertrophique du pylore
D. Occlusion intestinale
E. Maladie de hirschprung
Un garçon d’ un mois est ammené par sa maman aux urgences en raison de l’apparition de vomissements depuis une semaine.Il est né au terme en parfaite santé et est allaité exclusivement au sein.Sa mère vous signale qu’il a présenté des vomissements du lait caillé et ils augmentent progressivement de volum et devenant en jet. Il est apyrétique et semble affamé. Votre interrogatoire vous apprend que ces vomissements sont totalement isolés. Dans l’antécédent, le père a opéré d’une sténose hypertrophique du pylore. Le garçon a présenté des signes de déshydratation. L’examen de l’abdomen n’est pas constitutif en raison des pleurs incessants. Le reste de l’examen clinique est normal. Quel élément ci-dessous pouvant vous aider dans votre diagnostic ?
A. Le facteur de risque hériditaire
B. Le facteur de risque alimentaire
C. Le facteur de risque psychogène
D. Le sevrage alimentaire
E. Le mode de vie familiale
Un garçon d’ un mois est ammené par sa maman aux urgences en raison de l’apparition de vomissements depuis une semaine.Il est né au terme en parfaite santé et est allaité exclusivement au sein.Sa mère vous signale qu’il a présenté des vomissements du lait caillé et ils augmentent progressivement de volum et devenant en jet. Il est apyrétique et semble affamé. Votre interrogatoire vous apprend que ces vomissements sont totalement isolés. Dans l’antécédent, le père a opéré d’une sténose hypertrophique du pylore. Le garçon a présenté des signes de déshydratation. L’examen de l’abdomen n’est pas constitutif en raison des pleurs incessants. Le reste de l’examen clinique est normal. Concernant de la maladie, anatomiquement elle se traduit par:
A. Une béance du cardia
B. Une sténose de l’oesophage
C. Une sténose du canal pylorique
D. une sténose d’un segment grêle
E. Une dilatation du colon
Un garçon d’ un mois est ammené par sa maman aux urgences en raison de l’apparition de vomissements depuis une semaine.Il est né au terme en parfaite santé et est allaité exclusivement au sein.Sa mère vous signale qu’il a présenté des vomissements du lait caillé et ils augmentent progressivement de volum et devenant en jet. Il est apyrétique et semble affamé. Votre interrogatoire vous apprend que ces vomissements sont totalement isolés. Dans l’antécédent, le père a opéré d’une sténose hypertrophique du pylore. Le garçon a présenté des signes de déshydratation. L’examen de l’abdomen n’est pas constitutif en raison des pleurs incessants. Le reste de l’examen clinique est normal. Précisez vous le caractère de vomissement qui est en faveur la maladie ?
A. Vomissement bilieux
B. Vomissement du lait caillé
C. Vomissement du sang rouge
D. Vomissement du sang noir
E. Vomissement fécalloïde
Un garçon d’ un mois est ammené par sa maman aux urgences en raison de l’apparition de vomissements depuis une semaine.Il est né au terme en parfaite santé et est allaité exclusivement au sein.Sa mère vous signale qu’il a présenté des vomissements du lait caillé et ils augmentent progressivement de volum et devenant en jet. Il est apyrétique et semble affamé. Votre interrogatoire vous apprend que ces vomissements sont totalement isolés. Dans l’antécédent, le père a opéré d’une sténose hypertrophique du pylore. Le garçon a présenté des signes de déshydratation. L’examen de l’abdomen n’est pas constitutif en raison des pleurs incessants. Le reste de l’examen clinique est normal. Dans cette maladie, le vomissement s’accompagne souvent:
A. Une anorexie
B. Un gain de poids
C. Une fièvre à 40˚C
D. Une apyrexie
E. Une diarrhée aigüe
Un garçon d’ un mois est ammené par sa maman aux urgences en raison de l’apparition de vomissements depuis une semaine.Il est né au terme en parfaite santé et est allaité exclusivement au sein.Sa mère vous signale qu’il a présenté des vomissements du lait caillé et ils augmentent progressivement de volum et devenant en jet. Il est apyrétique et semble affamé. Votre interrogatoire vous apprend que ces vomissements sont totalement isolés. Dans l’antécédent, le père a opéré d’une sténose hypertrophique du pylore. Le garçon a présenté des signes de déshydratation. L’examen de l’abdomen n’est pas constitutif en raison des pleurs incessants. Le reste de l’examen clinique est normal. Que cherchez-vous à l’examen de l’abdomen chez votre patient ?
A. Un boudin d’invagination
B. Une contracture abdominale
C. Une défense abdominale
D. Une hernie étranglée
E. Une olive pylorique palpable
Un garçon d’ un mois est ammené par sa maman aux urgences en raison de l’apparition de vomissements depuis une semaine.Il est né au terme en parfaite santé et est allaité exclusivement au sein.Sa mère vous signale qu’il a présenté des vomissements du lait caillé et ils augmentent progressivement de volum et devenant en jet. Il est apyrétique et semble affamé. Votre interrogatoire vous apprend que ces vomissements sont totalement isolés. Dans l’antécédent, le père a opéré d’une sténose hypertrophique du pylore. Le garçon a présenté des signes de déshydratation. L’examen de l’abdomen n’est pas constitutif en raison des pleurs incessants. Le reste de l’examen clinique est normal. Vous proposez le premier examen paraclinique de choix pour confirmer le diagnostic, indiquez-le ?
A. coloscopie
B. ASP
C. échographie abdominale
D. TOGD
E. IRM abdominale
Un garçon d’ un mois est ammené par sa maman aux urgences en raison de l’apparition de vomissements depuis une semaine.Il est né au terme en parfaite santé et est allaité exclusivement au sein.Sa mère vous signale qu’il a présenté des vomissements du lait caillé et ils augmentent progressivement de volum et devenant en jet. Il est apyrétique et semble affamé. Votre interrogatoire vous apprend que ces vomissements sont totalement isolés. Dans l’antécédent, le père a opéré d’une sténose hypertrophique du pylore. Le garçon a présenté des signes de déshydratation. L’examen de l’abdomen n’est pas constitutif en raison des pleurs incessants. Le reste de l’examen clinique est normal. Quel argument y vous cherchez à l’échographie ?
A. Boudin d’invagination
B. Hypertrophie du muscle pylorique
C. épenchement intrapéritonéal
D. Atrophie de l’intestin grêle
E. Dilatation segmentaire du colon
Un garçon d’ un mois est ammené par sa maman aux urgences en raison de l’apparition de vomissements depuis une semaine.Il est né au terme en parfaite santé et est allaité exclusivement au sein.Sa mère vous signale qu’il a présenté des vomissements du lait caillé et ils augmentent progressivement de volum et devenant en jet. Il est apyrétique et semble affamé. Votre interrogatoire vous apprend que ces vomissements sont totalement isolés. Dans l’antécédent, le père a opéré d’une sténose hypertrophique du pylore. Le garçon a présenté des signes de déshydratation. L’examen de l’abdomen n’est pas constitutif en raison des pleurs incessants. Le reste de l’examen clinique est normal. Quel stigmate biologique pouvez vous retrouver ?
A. Acidose métabolique
B. Acidose hypochlorémique
C. Alcalose hypochlorémique
D. Alcalose hyperchlorémique
E. Acidose hyperchlorémique
Un garçon d’ un mois est ammené par sa maman aux urgences en raison de l’apparition de vomissements depuis une semaine.Il est né au terme en parfaite santé et est allaité exclusivement au sein.Sa mère vous signale qu’il a présenté des vomissements du lait caillé et ils augmentent progressivement de volum et devenant en jet. Il est apyrétique et semble affamé. Votre interrogatoire vous apprend que ces vomissements sont totalement isolés. Dans l’antécédent, le père a opéré d’une sténose hypertrophique du pylore. Le garçon a présenté des signes de déshydratation. L’examen de l’abdomen n’est pas constitutif en raison des pleurs incessants. Le reste de l’examen clinique est normal. Votre diagnostic se confirme, quelle est votre prise en charge ?
A. Une courte réanimation biologique
B. Une antiémétique à long terme
C. Une extrêmement d’urgence chirurgicale
D. Une pylorotomie extramuqueuse
E. Une simple surveillance clinique
La crise fébrile est dîte simple si elle survient:
A. Chez l’enfant entre l’âge de 5 mois à 1 ans
B. Chez l’enfant entre l’âge de 5 mois à 3 ans
C. Chez l’enfant entre l’âge de 5 mois à 5 ans
D. Chez l’enfant entre l’âge de 1 ans à 5 ans
E. Chez l’enfant entre l’âge de 5 ans à 15 ans
Dans la crise fébrile simple, la durée de la crise est:
A. 1-5 mn
B. 5-10 mn
C. 10-15 mn
D. D 15-30 mn
E. E. > 30mn
Devant une crise fébrile simple, côchez la bonne réponse:
A. l’hôspitalisation est systématique
B. l’hôspitalisation est non systématique
C. l’hôspitalisation est faite chez l’enfant > 1 ans
D. l’hôspitalisation est faite chez l’enfant > 18 mois
E. l’hôspitalisation est faite chez l’enfant de 1ans à 18 mois
La crise fébrile simple, quelle est la recommendation nécessaire de la ponction lombaire ( PL ) ?
A. la PL est systématique
B. la PL est non systématique
C. la PL est indiquée chez l’enfant > 1 ans
D. la PL est indiquée chez l’enfant > 18 mois
E. la PL est indiquée chez l’enfant > 3 ans
La crise fébrile simple, indiquez la bonne réponse?
A. l’antécédent de traumatisme crânien récent est à noter
B. l’antécédent d’une malformation cérébrale connue
C. l’antécédent d’un développement psychomoteur anormal
D. l’antécédent d’une souffrance foetale aigue à la naissance
E. l’antécédent d’une convulsion fébrile dans la famille
Quelle est la principale étiologie de la convulsion febrile simle ?
A. La méningite
B. La méningoencéphalite
C. l’abcès cerebral
D. La tumeur cérébrale
E. La pharyngite
Lors de convulsion, le traitement de la crise comporte:
A. Valium 0,1 mg/kg en IR
B. Valium 0,5 mg/kg en IR
C. Valium 5 mg/kg en IR
D. Valium 5 mg/kg en PO
E. Valium 5 mg/kg en IV
Le traitement aitirypétique en même temps consiste:
A. Paracétamol 15 mg/kg/6H en IR
B. Paracétamol 30 mg/kg/6H en IR
C. Paracétamol 60 mg/kg/6H en IR
D. Ibuprofène 15 mg/kg/6h en PO
E. Aspirin 15 mg/kg/6H en PO
La convulsion fébrile simple, l’une des complications ci-dessous est noté, laquelle?
A. evolution épileptogène > 5%
B. evolution épileptogène < 5%
C. mortalité est de 10-20%
D. mortalité est > 20%
E. état de mal convulsif
Quelle information donnez-vous aux parents en cas de convulsion fébrile simple?
A. Le risque important de décès
B. Le risque important de coma
C. Le risque de séquelle neurologique
D. Le prognostic est mauvais
E. La bénignité de prognostic
Quelle est la définition d’une occlusion intestinale aigüe chez l’enfant ?
A. l’inflammation du péritoine
B. l’inflammation aigüe de l’appendice
C. l’interruption du transit intestinale aigüe
D. l’interruption du passage de l’oesophage
E. l’interruption d’élimination urinaire
Sur le plan physiopathologique, il y a 2 types de l’occlusion inestinale. Indiquez la réponse juste?
A. Occlusion mécanique et organique
B. Occlusion mécanique et fonctionnelle
C. Occlusion fonctionnelle et paralytique
D. Obstacle luminale et pariétale
E. Obstacle extraluminale et pariétale
Occlusion intestinale chez l’enfant, quell est votre bilan d’imagerie ?
A. coloscopie
B. sonographie
C. TDM abdominale
D. IRM abdominale
E. ASP
Quelle image radiologique est caractéristique d’une occlusion du colon ?
A. Niveau hydroaérique gastrique
B. Niveau hydroaérique plus large que haute
C. Niveau hydroaérique plus haute que large
D. présence de l’ image double bulle d’air
E. Croissance d’air sous diaphragmatique
Occlusion inestinale aigüe peut être dûe à une :
A. Fracture du bassin
B. hyperthyroidie
C. hypoglycémie
D. hypocalcémie
E. convulsion
Dans une occlusion intestinale du grêle, choisissez la réponse juste ?
A. Le vomissement est précoce
B. Le vomissement est tardif
C. l’absence de vomissement
D. l’arrêt de matière et gaz est précoce
E. La présence de matière et gaz
Quelle est la cause de l’occlusion intestinale aigüe d’origine organique ?
A. Appendicite aigüe
B. péritonite aigüe
C. diarrhée aigüe
D. mésentère commun
E. dysmétabolique
Quelle est la cause d’une occlusion intestinale aigüe d’origine fonctionnelle ?
A. hernie étranglée
B. péritonite aigüe
C. Volvulus du grêle
D. Ileus biliaire
E. Maladie de Crohn
Quelle est la cause d’une occlusion par strangulation ?
A. Maladie du Crohn
B. mésentère commun
C. Ileus biliaire
D. Tumeur du grêle
E. Tumeur du colon
Devant une occlusion inestinale aigüe, quelle est sa complication ?
A. Choc hypovolémique
B. Vomissement fécaloïde
C. Ballonnement abdominal
D. Douleur abdominale
E. arrêt de matière et gaz
Donner la définition de la souffrance fœtale aigue
A. Diminution de co2 à la naissance
B. Diminution de gaz à la naissance
C. Diminution de l’azote à la naissance
D. Diminution de température à la naissance
E. Diminution de l’oxygène à la naissance
La circonstance de survenue de SFA
A. Chez la mère de SN
B. Chez la mère de HTA
C. Chez la mère obèse
D. Chez la mère amaigrissement
E. Chez la mère de cortisisme
Conséquence de SFA au niveau du poumon :
A. Persistance système double néonatale
B. Persistance de circulation néonatale
C. Persistance des cellules néonatale
D. Acidose fœtale
E. Maladie de membrane hyaline
En cas de SFA et en présence de singe d’alarme, quelle est le petit moyen pour pratiquer ?
A. La surveillance et oxygénation fœtale
B. Intubation
C. Césarien
D. Forceps
E. Injection continue de l’ocytocine
Le bébé né avec cyanose buccal, dyspnée, sans réactivation, et bradycardie, donner le score d’Apgar :
A. 2
B. 3
C. 4
D. 5
E. 6
Tachycardie foetale:
A. 90/mn
B. 100/mn
C. 120/mn
D. 160/mn
E. 180/mn
Bradycardie foetale:
A. < 90/mn
B. <100/mn
C. <120/mn
D. <140/mn
E. <160/mn
Stade 3 de SFA:
A. Hyperexcitabilité sans convulsion
B. Convulsion et myosis
C. Coma
D. Bradycardie
E. Acceleration du transit
Quel est le mécanisme physiopathologie d’un choc cardiologique?
A. Le volume précharge augmenté et la résistance vasculaire périphérique diminuée.
B. Le volume précharge augmenté et la résistance vasculaire périphérique augmentée.
C. Le volume précharge diminué et la résistance vasculaire périphérique diminuée.
D. Le volume précharge diminué et la résistance vasculaire périphérique augmentée.
E. Le volume précharge et la résistance vasculaire périphérique sont normaux.
Quel est le mécanisme physiopathologie d’un choc hypovolémique?
A. Le volume précharge augmenté et la résistance vasculaire périphérique diminuée.
B. Le volume précharge augmenté et la résistance vasculaire périphérique augmentée.
C. Le volume précharge diminué et la résistance vasculaire périphérique diminuée.
D. Le volume précharge diminué et la résistance vasculaire périphérique augmentée.
E. Le volume précharge et la résistance vasculaire périphérique sont normaux.
Une fille 9 ans est admis aux urgences avec signes de choc: Hypotension, tachycardie importante, pouls centrale faible, marbrures, TRC très allongé. Quel est l’arguiment très évoquateur en faveur d’un choc anaphylactique?
A. Diarrhée, vomissement, douleur abdominal.
B. Dyspnée orthopné.
C. Polypné.
D. Notion d’injection pénicilline depuis 15 minutes.
Quelle action noradrénaline agissant sur la fonction myocardique et/ou le système vasculaire?
A. Effet principal vasoconstricteur avec faible effet inotrope, n'augmente pas le retour veineux.
B. Effet principal vasoconstricteur, faible effet inotrope avec augmentation le retour veineux.
C. Effet inotrope positif très puissant et vasoconstricteur, augmente de façon importante le retour veineux.
D. Effet vasoconstricteur veineux et artériel avec augmentation de pré et post charge du VD et du VG.
E. Effet inotrope direct sur le myocarde s'accompagne d'un effet modérément vasodilatateur et donc d'une diminution de la post charge Ventriculaire Gauche.
Vous meusurez la tension artérielle d’ une fille de 5 ans. Quelle est le valeur de la pression systolique normale plus probale?
A. 60 mm Hg
B. 70 mm Hg
C. 80 mm Hg
D. 90 mm Hg
E. 100 mm Hg
Quelle action dobutamine agissant sur la fonction myocardique et/ou le système vasculaire?
A. Effet principal vasoconstricteur avec faible effet inotrope, n'augmente pas le retour veineux.
B. Effet principal vasoconstricteur, faible effet inotrope avec augmentation le retour veineux.
C. Effet inotrope positif très puissant et vasoconstricteur, augmente de façon importante le retour veineux.
D. Effet vasoconstricteur veineux et artériel avec augmentation de pré et post charge du VD et du VG.
E. Effet inotrope direct sur le myocarde s'accompagne d'un effet modérément vasodilatateur et donc d'une diminution de la post charge Ventriculaire Gauche.
Lequel des médicaments doit être administré en 1 anaphylactique?
A. Dopamine
B. Dobutamine.
C. Noradrénaline
D. Adrénaline.
E. Isoprénaline
Lequel des médicaments doit être administré en 1ère intension dans le choc septique à la phase hyperkynétique?
A. Dopamine.
B. Dobutamine.
C. Noradrénaline.
D. Adrénaline.
E. Isoprénaline.
Lequel des médicaments doit être administré en 1 cardiogénique?
A. Dopamine.
B. Dobutamine.
C. Noradrénaline.
D. Adrénaline.
E. Isoprénaline.
Une fille 7 ans est admis aux urgences avec les signes: Hypotension, dyspnée orthophné, tachycardie, pression differencielle diminuée, pouls centrale faible, marbrures, TRC très allongé. Quel est le diagnostic?
A. Choc hypovolémique.
B. Choc cardiogénique.
C. Choc anaphylactique.
D. Choc septique.
E. Choc neurologique
All of the following findings may occur in juvenile idiopathic arthritis-‐ Except:
A. Uveitis
B. High spiking fever
C. Erythema marginatum
D. Enlargements of the spleen
E. lymphadenopathy
Which of the following symptoms would be indicative for juvenile idiopathic arthritis?
A. Two weeks history of joint pain
B. Morning stiffness
C. Joint pain, increasing with activity
D. Monoarthritis
E. All of the above
All are features of juvenile idiopathic arthritis-‐ Except:
A. Polyarticular
B. Oligoarticular
C. Lymphadenopathy
D. Uveitis
E. I is post streptococcal infection of th throat
Of the following, which is not a Criteria of Juvenile Idiopathic Arthritis?
A. Arthritis < 6 weeks
B. Oligoarticular
C. Polyarticular
D. Uveitis
E. Enthesitis
Of the following, which is a common type of Juvenile Idiopathic Arthritis?
A. Oligiarticular
B. Polyarticular
C. Systemic
D. Enthesitis related arthritis
E. Psoriatic arthritis
What was the previous name of juvenile Idiopathic Arthris?
A. Junior idiopathic arthritis
B. Juvenile rheumatoid arthritis
C. Junior Rheumatoid arthritis
D. Rheumatic Fever E None of th above
How are the types of Juvenile Idiopathic Arthritis classified?
A. The type and number of joints involved
B. Signs and symptoms
C. Th results o blood tests
D. Th age o starting disease
E. All of the above
Which type is associated with swollen lymph nodes, rashes, fever, and inflammation of internal organs?
A. Systemic
B. Polyarticular
C. Oligoarticular
D. Enthesitis
E. Psoriatic arthritis
All are features of acute rheumatic fever-‐ except:
A. Pancarditis
B. Subcutaneous nodules
C. Chorea
D. Always causes residual joint damage
E. Mitral insufficiency
Drug of choice for Rheumatic fever prophylaxis in penicillin-‐allergic patient
A. Erythromycin
B. Clindamycin
C. Vancomycin
D. Gentamycin
E. Ceftriaxon
Of the following, which is not a major manifestation of Rheumatic fever?
A. Chorea
B. Subcutaneous nodules
C. Fever
D. Arthritis
E. Erythema marginatum
Acute rheumatic fever is an example of which of the following?
A. An autoimmune disease
B. Molecular mimicry with induction of the disease dependent upon an immune response to a streptococcal cell wall antigen cross reacting with a myocardial antigen.
C. Breaking of tolerance to self
D. A disease dependent upon antibody
E. All of the above
Acute Rheumatic Fever may cause which of the following disorders?
A. Chronic joint disease
B. Isolated pericarditis
C. Pulmonary valve insufficiency
D. Prolonged low-‐ grade fever
E. Aortic or mitral valvulitis
The bacteria responsible for rheumatic fever tend to attack the
A. Muscular walls of the heart
B. Coronary arteries
C. Pulmonary artery
D. Aortic artery
E. Heart valve
During a physical examination, your doctor tells you that you may have had rheumatic fever during childhood. Your doctor probably detected
A. An arrhythmia
B. A heart murmur
C. Evidence of heart wall damage
D. A minor weakness in the left ventricle
E. Tachycardia
Which of the following is a minor manifestation of acute rheumatic fever?
A. Arthralgia
B. Polyarthritis
C. Erythema marginatum
D. Subcutaneous nodules
E. Carditis
{"name":"Y6_Pédaitrie 20170919", "url":"https://www.quiz-maker.com/QPREVIEW","txt":"Heart beri beri is the disease causes by:, Infant beri beri can be occurred when:, High risk mother during pregnancy for infant beri beri may include:","img":"https://www.quiz-maker.com/3012/images/ogquiz.png"}
More Quizzes
Do you know me fam
28140
How well do you know Faisal
10518
Indian Contract Law Quiz
52663
Indian Independence Day Quiz - Slogans
11639
Free Oncology Social Work Knowledge Test
201024205
Global Perspectives for Intercultural Learning
15823427
Free Communicating Like Lincoln Answer Key
201021887
Free Love Oracle Online: Reveal Your Heart's Future
201031475
Ultimate C++ MCQ: Test Your Basic Programming Skills
201048624
Free MACRS: Test Your Tax Depreciation Knowledge
201047602
Free Quote Identification
201027538
Special Problems in Building Performance
15821137